|
Doc. MUDr. J. Beneš, CSc., 4. 2. 2011
Článek přináší hlavní výsledky a myšlenky práce otištěné v časopisu Anesteziologie a intenzivní medicína:
Džupová O, Havlíčková M, Helcl M, Kabelková M, Kulichová J, Roháčová H, Beneš J. Pacienti s pandemickou chřipkou A (H1N1) 2009 v intenzivní péči. Anest intenziv Med, 2010;21(5):251-257.
Souhrn
Cíl práce: Popsat epidemiologické a klinické charakteristiky pacientů s komplikovaným průběhem pandemické chřipky, jejich léčbu a léčebný výsledek.
Typ studie: Retrospektivní observační studie.
Název a sídlo pracoviště: Klinika infekčních nemocí, Fakultní nemocnice Na Bulovce, Praha.
Materiál a metoda: Retrospektivní studie pacientů hospitalizovaných na jednotce intenzivní péče od 1. 8. 2009 do 31. 1. 2010, kteří měli klinické příznaky chřipky a byla u nich potvrzena infekce virem Pandemic A (H1N1) 2009 detekcí virové RNA pomocí rtPCR nebo průkazem specifických protilátek.
Výsledky: Vstupní kritéria splnilo 16 pacientů, 7 žen a 9 mužů ve věku 21-65 let, medián 40 let. Medián doby od začátku příznaků do hospitalizace byl pět dní, od přijetí do překladu na intenzivní lůžko 11 hodin, od začátku příznaků do zahájení léčby oseltamivirem pět dní. Základní chronické onemocnění mělo osm pacientů, z toho čtyři v kombinaci s obezitou. Obézních pacientů s BMI >30 bylo celkem sedm. Nejčastějšími příznaky chřipky byly horečka, kašel a dušnost. Medián APACHE II skóre byl 9,5 bodů. Důvodem hospitalizace na JIP byla bilaterální pneumonii s akutní respirační insuficiencí (13 pacientů) a akutní oběhová insuficience při kardiální dekompenzaci (3 pacienti). Devět pacientů bylo uměle ventilováno konvenční ventilací. Dva nemocní s akutním renálním selháním byli léčeni eliminační technikou. Průměrná doba hospitalizace činila 25 dní, medián 19 dní. Dvanáct pacientů se uzdravilo, čtyři zemřeli (25 %).
Závěr: Studie potvrdila výsledky prací zahraničních autorů, především nižší věk pacientů s komplikovaným průběhem chřipky A (H1N1) 2009, častou absenci interní komorbidity a vysoký výskyt obezity. Nejčastější příčinou těžkého až kritického stavu byla primární chřipková pneumonie. V práci je diskutována volba antibiotické a antivirové terapie při tomto onemocnění. Autoři dovozují, že vhodné dávkování oseltamiviru u těžké chřipkové pneumonie by mělo být zvýšeno na 300-600 mg/den.
Úvod
Počet osob postižených v průběhu loňského roku novým subtypem viru chřipky A označovaným Pandemic A (H1N1) 2009 není znám, pohybuje se však celosvětově v řádu miliónů. Počet úmrtí, které evidovala Světová zdravotnická organizace (WHO) k polovině května 2010, přesáhl 18 000 [1]. Příčinou závažného průběhu nebo úmrtí byla zejména těžká pneumonie s následným kardiorespiračním selháním.
Popisem a analýzou možných příčin těžkého průběhu pandemické chřipky se zabývala řada týmů v různých zemích [2-11]. Počty pacientů v jednotlivých publikovaných studiích jsou poměrně nízké a pohybují se obvykle kolem 20-40 osob. Skupina australských autorů popsala dosud největší soubor 722 pacientů léčených na jednotkách intenzivní péče v Austrálii a na Novém Zélandu [12].
V České republice byl pandemický virus poprvé identifikován u nemocných osob v 21. kalendářním týdnu roku 2009, vlna onemocnění kulminovala v průběhu října až prosince, s maximem ve 49. kalendářním týdnu. Ke dni 3. 3. 2010 bylo v ČR evidováno 2453 laboratorně potvrzených případů [13]. Domníváme se, že skutečný počet onemocnění lze odhadovat na desítky až sta tisíc. Počet evidovaných úmrtí na chřipku ke stejnému datu činil 101 případů.
V komplexu klinik infekčních nemocí ve FN na Bulovce bylo v průběhu epidemie vyšetřeno a léčeno několik set pacientů s chřipkou. Cílem naší práce bylo popsat epidemiologické a klinické charakteristiky pacientů léčených na jednotce intenzivní péče, jejich léčbu a léčebný výsledek.
Metodika
Retrospektivní studie zahrnující pacienty hospitalizované na Jednotce intenzivní péče (JIP) Kliniky infekčních nemocí 3. LF UK a FN Na Bulovce probíhala v období od 1. 8. 2009 do 31. 1. 2010. Do studie byli zařazeni pacienti s klinickými příznaky chřipky a současně s laboratorně potvrzenou infekcí virem Pandemic A (H1N1) 2009. Splnění klinických kritérií znamenalo přítomnost alespoň dvou ze čtyř obvyklých příznaků chřipky: horečka nad 38 °C, celková zchvácenost, bolesti hlavy, svalů nebo kloubů, kašel a dušnost. Za laboratorní průkaz chřipkové infekce jsme považovali nález virové RNA pomocí polymerázové řetězové reakce (rtPCR, PCR v reálném čase) ve výtěru z nazofaryngu nebo aspirátu z dýchacích cest, nebo zjištění specifických protilátek hemaglutinačně inhibičním testem. Protilátky byly u většiny pacientů se sérologicky potvrzenou infekcí stanoveny pouze v jednom vzorku séra odebraného v akutní fázi nemoci; titr vyšší než 1:10 byl hodnocen jako pozitivní. PCR a sérologická vyšetření u studovaných pacientů zajišťovala Národní referenční laboratoř pro chřipku ve Státním zdravotním ústavu v Praze.
U většiny pacientů byla současně provedena mikrobiologická vyšetření zaměřená na průkaz bakteriálních původců respiračních infekcí: hemokultura, kultivační vyšetření sputa nebo endotracheálního aspirátu a PCR diagnostika hlavních respiračních patogenů ze stejných materiálů (Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis, Mycoplasma pneumoniae, Chlamydophila pneumoniae, Legionella pneumophila, Bordetella pertussis).
Zaznamenali jsme demografická data pacientů, jejich chronická onemocnění, stav výživy, dobu od začátku příznaků do přijetí do nemocnice, od přijetí do nemocnice do umístění na jednotku intenzivní péče, dobu do zahájení léčby antivirotikem a délku jeho podávání, klinické příznaky a vybrané laboratorní hodnoty při přijetí do nemocnice, vstupní rentgenový plicní nález, komplikace chřipky vedoucí k potřebě intenzivní péče, komplikace vzniklé během intenzivní péče, výsledek léčby a příčiny úmrtí. Stav výživy jsme hodnotili pomocí body mass index (BMI), závažnost celkového stavu pomocí Acute physiology and chronic health evaluation II (APACHE II) skóre a závažnost pneumonie pomocí Pneumonia severity index (PSI).
Studie byla provedena v souhlase se závěry Helsinské deklarace (revize 1996). Etická komise FN Bulovka byla o studii informována. Od pacientů nebo jejich příbuzných nebyl požadován podpis informovaného souhlasu, protože studie byla retrospektivní a nebyla spojena s žádnými vyšetřovacími ani léčebnými intervencemi nad rámec standardních vyšetření a léčby. Data pacientů byla přísně anonymizována.
Výsledky
V uvedeném období bylo na JIP naší kliniky hospitalizováno celkem 20 pacientů s klinickým obrazem komplikované chřipky. Do souboru jsme zařadili pouze 16 z nich, u nichž byla laboratorně potvrzena infekce virem Pandemic A (H1N1) 2009. Průkaz infekce spočíval v nálezu virové RNA ve výtěru z nazofaryngu u 11 pacientů, v endotracheálním aspirátu u jednoho pacienta a v pozitivní sérologické odpovědi u dalších čtyř pacientů.
Tři pacienti byli přeloženi na naši kliniku po krátké hospitalizaci na jiném oddělení naší nemocnice nebo v jiné nemocnici, ostatní pacienti byli přijati primárně na naše pracoviště.
Průměrná doba hospitalizace činila 25 dní, medián 19 dní. Uzdravilo se dvanáct pacientů, kteří byli všichni po doléčení na standardních odděleních kliniky propuštěni domů. Čtyři pacienti zemřeli, což odpovídá letalitě 25 %. U dvou žen bylo příčinou úmrtí nezvladatelné respirační selhání, u dvou mužů kardiální selhání.
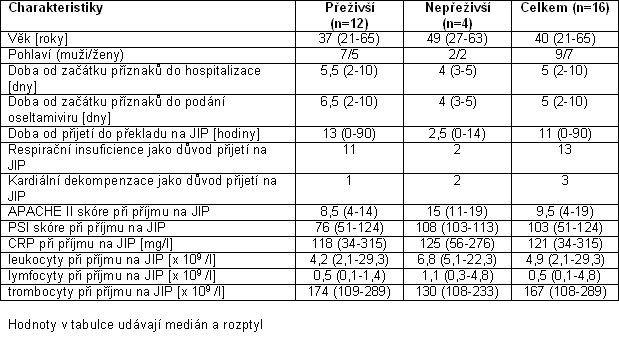
Základní demografická data souboru a vybrané klinické a laboratorní charakteristiky jsou uvedeny v tabulce 1. Ani jeden pacient nebyl očkován proti sezónní chřipce, jedna pacientka byla očkována proti pandemické chřipce jeden den před začátkem příznaků.
Chronická interní choroba jako možná predispozice ke komplikovanému průběhu chřipky byla zjištěna u osmi nemocných, z toho čtyřikrát v kombinaci s obezitou. Spektrum komorbidit bylo následující: hypertenzní choroba u čtyř nemocných, poruchy srdečního rytmu u dvou pacientů (fibrilace síní; ataky blíže nespecifikované tachykardie léčené amiodaronem) a dále u jednotlivých pacientů chronická kardiální insuficience na podkladě vrozené srdeční vady (viz níže); plicní fibróza; chronická obstrukční plicní nemoc (CHOPN); B-nonhodgkinský lymfom po chemoterapii a biologické léčbě s přetrvávajícím imunodeficitem; diabetes mellitus léčený perorálním antidiabetikem. Tři pacienti měli dvě různé chronické choroby. Ze zbývajících osmi pacientů byli tři obézní, u dvou mladých žen jsme obezitu hodnotili jako extrémní, s hmotností 120 a 140 kg při výšce 155 a 175 cm. Odpovídající hodnoty BMI činily 50 a 52.
Tabulka 1: Demografické, klinické a laboratorní charakteristiky pacientů s komplikovaným průběhem pandemické chřipky A (H1N1)
Tabulka 2 ukazuje klinické příznaky pozorované v našem souboru, ve srovnání s příznaky u 552 nemocných s pandemickou chřipkou, které byly hlášeny epidemiologickému oddělení Hygienické stanice hl. m. Prahy.
Tabulka 2: Četnost klinických příznaků pandemické chřipky A (H1N1) u pacientů hospitalizovaných na JIP a u pacientů registrovaných na území Prahy [23]

Všichni naši pacienti s pneumonií měli na rentgenovém snímku hrudníku obraz bilaterálních nehomogenních více či méně splývajících infiltrátů převážně v dolních a středních plicních polích. V některých případech rentgenolog popsal jasný obraz intersticiální pneumonie. U nemocných s kardiální dekompenzací byla obvykle konstatována dilatace srdce a hyperémie plicních hilů jako projev městnání v malém oběhu. Laktátdehydrogenáza (LD) byla vyšetřena jen u tří pacientů s rozmezím hodnot 7,9-13,6 µkat/l a hladina kreatinkinázy (CK) u čtyř pacientů s rozmezím hodnot 1,2-22,3 µkat/l. Dvanáct pacientů (75 %) mělo lymfopenii pod 1000 x 109 /l.
Akutní respirační insuficience si vynutila zahájení umělé plicní ventilace u devíti pacientů. Charakteristiky této podskupiny udává tabulka 3. U dvou pacientů s akutním renálním selháním bylo nutné nahradit renální funkce eliminační technikou.
Tabulka 3: Další charakteristiky pacientů s komplikovanou chřipku a nutností umělé plicní ventilace
Při umělé plicní ventilaci jsme se maximálně snažili o protektivní ventilaci dle současných doporučení pro syndrom respirační tísně dospělých (ARDS), avšak vzhledem k tíži primárního ARDS u našich pacientů nebylo praktické provedení vždy možné. Úvodně bylo nutné u většiny nemocných aplikovat FiO2 1,0; PEEP 10-15 cmH2O; režim tlakové ventilace; poměr inspiria k expiriu 1:1 a často přechodně i inverzní poměr. V prvních hodinách až několika dnech jsme museli přistoupit k intermitentní nebo kontinuální svalové relaxaci. Nicméně ani tak jsme se u některých pacientů nevyhnuli plató tlakům kolem 40 cmH2O. Jednalo se zejména o obézní pacientky s BMI≥50, kdy se jistě uplatňoval i vliv snížené poddajnosti hrudní stěny. Ke zlepšování ventilačních parametrů a tedy k ústupu od "agresivního" ventilačního režimu došlo u přeživších pacientů zpravidla během prvního týdne, u dvou z nich však až ve druhém a třetím týdnu umělé ventilace. Pronační polohu jsme nepoužívali vzhledem k obezitě a/nebo probíhající kontinuální eliminační technice. Podávání inhalačního oxidu dusného není na naší JIP dostupné. Barotrauma se vyskytlo až preterminálně u dvou pacientek s nezvladatelnou respirační insuficiencí. Žádný z našich pacientů nebyl léčen pomocí mimotělní membránové oxygenace (ECMO), protože jejich těžký stav znemožňoval transport do jiného zdravotnického zařízení.
Tři ze čtyř zemřelých pacientů byli pitváni. Při pitvě bylo jako příčina smrti u obou žen zjištěno těžké difuzní alveolární postižení s fibroproliferací v alveolech, aktivací pneumocytů, překrvením intersticia a reaktivní mediastinální lymfadenitidou. Mladší muž zemřel na následky kardiální dekompenzace při chronické dysfunkci pravé komory na podkladě vrozené srdeční vady (transpozice velkých arterií korigované Mustardovou operací; ejekční frakce pravé komory, která dodávala krev do aortálního řečiště, činila pouhých 20 %).
Ventilátorová pneumonie, respektive sekundární bakteriální plicní infekce způsobená nozokomiální flórou, se vyskytla v průběhu hospitalizace u šesti nemocných. U pitvaných osob však podle patologického nálezu nebyla hodnocena jako příčina smrti.
Diskuze
Práce zahraničních autorů monitorují většinou období 2-3 měsíců, kdy v jejich lokalitě pandemie chřipky probíhala. Většina našich pacientů byla na JIP léčena v době vrcholící epidemie v naší republice, t.j. v období listopadu a prosince 2009. Od února do vzniku článku v květnu 2010 nebyl na klinice hospitalizován žádný další pacient s potvrzenou infekcí virem Pandemic (H1N1) 2009.
Komplikovaný průběh infekce pandemickým virem je v literatuře popisován především u mladších pacientů; věkový medián se pohybuje od 27 do 46 let [2,5,7-10,12,14-15], průměr od 32 do 38 let [3,6,11]. S tím patrně souvisí i nízká četnost základních nemocí hlavně plicních a kardiálních, které jsou známé jako predisponující faktory komplikovaného průběhu sezónní chřipky [16]. V našem souboru pouze polovina pacientů měla nějakou základní chronickou chorobu a při přísnějším hodnocení bychom mohli za vážně predisponované považovat jen tři pacienty: pacienta s CHOPN a non-hodgkinským lymfomem v remisi, pacienta s těžkou vrozenou srdeční vadou a pacientku s plicní fibrózou a restrikční poruchou ventilace.
Pacienti bez chronické komorbidity byli významně častěji obézní a celkový podíl obezity v našem souboru dosahuje 44 %. V zahraničních publikovaných souborech kriticky nemocných byl výskyt obezity 28-62 %, autoři z Michiganu uvádějí obezitu dokonce u devíti z deseti nemocných [14]. Většina autorů hodnotí obezitu jako významný rizikový faktor primární chřipkové pneumonie s nepříznivým průběhem a vysokou letalitou [2-3,9,11-12].
Dominantní klinické příznaky u našich nemocných byly horečka, kašel a dušnost. U pacientů evidovaných Hygienickou stanicí hl. m. Prahy rovněž převažuje horečka a kašel, ale další hlavní příznaky byly bolesti svalů, kloubů a hlavy. Tyto symptomy zřejmě v subjektivním vnímání u pacientů s chřipkovou pneumonií nejsou tak zřetelné.
Medián doby trvání příznaků nemoci do přijetí v nemocnici, do zahájení intenzivní péče nebo do podání oseltamiviru se v zahraničních studiích pohybuje v rozmezí 3-8 dní [3-6,8,11-12,14]. S ohledem na malý počet pacientů nelze provést statistické zhodnocení ani časových rozdílů ani klinických a laboratorních ukazatelů mezi skupinou přeživších a zemřelých, proto jsou rozdíly popsány jen v absolutních číslech. Na rozdíl od jiných studií jsou v našem souboru časové intervaly u pacientů zemřelých kratší než u pacientů, kteří přežili. Tento jev lze vysvětlit tím, že jejich stav byl již od přijetí závažnější a vedl tedy bez odkladů k přijetí přímo na JIP a okamžitému podání antivirotika.
Při příjmu na JIP měli pacienti s pneumonií saturaci kyslíkem 50-70 % na vzduchu a přesto jen někteří udávali těžší dušnost. Je zřejmé, že u tohoto typu pneumonie (intersticiální pneumonie postihující mladší jedince) nemusí postižený člověk subjektivně vnímat významnou dušnost, přestože je již přítomna značná porucha oxygenace krve. Velmi proto doporučujeme, aby všechny příjmové ambulance v nemocnicích i ambulance praktických lékařů byly vybaveny jednoduchými oxymetry. Jen pomocí těchto přístrojů je možné v ambulantních podmínkách rychle a objektivně určit závažnost nemoci a správně rozhodnout o postupu léčby.
Další zajímavou skutečností je poměrně dlouhá doba od začátku obtíží do rozvoje závažné pneumonie – průměrně 5,7 dní. Srovnejme tuto dobu s oficiálním doporučením podat nemocným antivirotika (oseltamivir, přípravek Tamiflu) do 48 hodin od začátku nemoci [17]. Je zřejmé, že při komplikovaném průběhu chřipky je možné zahájit antivirovou léčbu i týden od začátku nemoci.
Otázkou zůstává, jak dlouho se antivirotika u pacientů na JIP mají podávat. Závazné doporučení obsažené v Souhrnu údajů o přípravku (SPC) stanoví 5 dní [17]. V prestižní přednášce prof. Petersena na letošním Evropském kongresu klinické mikrobiologie a infekčních nemocí byl prezentován soubor 20 nemocných s komplikovaným průběhem chřipky, u nichž byla zjišťována doba vylučování viru. Pacienti vylučovali životaschopné viry po dobu 3-25 dní od přijetí do nemocnice, průměrně 12 dní; 75 % z nich vylučovalo virus déle než 7 dní. Všichni přitom byli léčeni oseltamivirem 4x 75 mg podávaným sondou, případně zanamivirem (Relenza) v dávce 4x 25 mg inhalačně [18]. Sami jsme prokázali přítomnost virové RNA v tracheálním aspirátu u pacientky s těžkou chřipkovou pneumonií ještě šestý den podávání oseltamiviru (14. den od začátku příznaků chřipky). Tento nález sám o sobě sice ještě nedokazuje životaschopnost viru, přesto však považujeme za vhodné ponechat u pacientů s rozvíjející se chřipkovou pneumonií antivirovou léčbu do stabilizace stavu, minimálně po dobu 10 dnů.
Není uspokojivě vyřešeno ani správné dávkování oseltamiviru u pacientů na JIP. Podle SPC je oseltamivir u dospělých osob registrován jen pro dávkování 2x 75 mg [17]. Žádnou jinou možnost tato závazná právní norma neuvádí. Doporučení celosvětově uznávaných autorit typu WHO a CDC (Centers for disease control and prevention) však výslovně konstatuje, že správné dávkování u komplikované chřipky má být 2x 150 mg a stejný názor sdílejí jednotliví další autoři [19-20].
I když zdůvodnění dvojnásobného dávkovacího schématu není nikde jasně formulováno, lze předpokládat, že hlavním důvodem je snížená kvalita imunitní odpovědi u těchto nemocných, například v souvislosti s nedostatečnou tvorbou interferonu. Je však potřeba brát v úvahu i farmakokinetické aspekty. Oseltamivir je v organismu rychle metabolizován na aktivní látku (oseltamivir-karboxylát), která se distribuuje v objemu odpovídajícím extracelulární tělesné tekutině (cca 23 l u dospělého člověka). Vylučuje se ledvinami, a to glomerulární filtrací i tubulární sekrecí [17].
Uvedené základní údaje jsou získávány studiemi na zdravých dobrovolnících, kteří mají standardní farmakokinetické parametry. U pacientů v intenzivní péči se však farmakokinetika léků mění. Většinou se zvětšuje množství extracelulární tekutiny, zatímco rozsah glomerulární filtrace se může významně zmenšit i zvětšit, v závislosti na stavu cirkulace, funkční schopnosti ledvin a poskytované léčbě. U mladých osob bez preexistující kardiální a renální insuficience lze očekávat spíše hyperkinetickou cirkulaci a zvýšený rozsah vylučování. Je tedy možné, že dávkování oseltamiviru u našich nemocných bylo nedostačující a dobrého účinku by bylo dosaženo teprve při dávkách kolem 450-600 mg/den. Bohužel zatím neexistují dostatečně rozsáhlé prospektivní studie, které by odpovídaly požadavkům medicíny založené na důkazech (EBM). Ostatně, tento problém se projevil již při léčbě pacientů s těžkými formami ptačí chřipky (H5N1) před několika lety.
Situaci dále komplikuje skutečnost, že oseltamivir je k dispozici pouze v tabletové formě. U ventilovaných nemocných s projevy multiorgánového selhávání nemáme při podávání oseltamiviru do žaludeční nebo duodenální sondy jistotu o biologické dostupnosti léku. V září 2009 proběhla tiskem zpráva o úspěšné léčbě 22leté ženy, jejíž imunitní systém byl podstatně oslaben v důsledku prodělané chemoterapie a oseltamivir i zanamivir ve standardním podávání neměly žádoucí efekt. Ženu se podařilo vyléčit intravenózní aplikací zanamiviru [21]. Zanamivir však není registrován pro nitrožilní podání. Větší naději v současné době skýtá nový antivirový přípravek peramivir, který je určen k parenterální terapii a prochází klinickým zkoušením. Ani on nicméně dosud není v žádném státě registrován k léčebnému použití.
Pokud se týká antibakteriální léčby, naši nemocní byli zpravidla po přijetí na JIP léčeni kombinací cefalosporinu 3. generace (cefotaxim, ceftriaxon) s makrolidem (klaritromycin). Tuto léčbu odpovídající doporučeným postupům České pneumologické společnosti [22] jsme podávali i při vysokém podezření na chřipkovou pneumonii, protože pacienti splňovali kritéria těžké pneumonie a při vysoké hodnotě C-reaktivního proteinu (CRP) nebylo možné vyloučit bakteriální nebo duální etiologii. Antibiotika jsme vysazovali až poté, kdy byla potvrzena diagnóza chřipky a zároveň vyšetření tracheálního aspirátu neprokázalo bakteriální infekci dolních dýchacích cest.
Na základě rentgenového obrazu a klinických projevů jsme nakonec hodnotili téměř u všech našich pacientů pneumonii jako primární virovou. U žádného pacienta v tomto souboru jsme neprokázali nasedající stafylokokovou nebo pneumokokovou pneumonii. Velmi nízký výskyt sekundárních bakteriálních pneumonií popisují i další autoři [3,7-8,14].
Závěr
Primární chřipková pneumonie je nejčastější komplikací při infekci novým pandemickým chřipkovým virem A(H1N1). Tato intersticiální pneumonie může způsobit těžký až kritický stav pacientů s nutností intenzivní péče. Postiženi bývají především jedinci mladšího a středního věku bez vážnější interní komorbidity, častěji obézní jedinci. U některých pacientů neodpovídá relativně dobrý klinický stav významné poruše oxygenace přítomné již v době přijetí do nemocnice. Léčba antivirotikem by měla být zahájena co nejdříve při podezření na plicní komplikace chřipky a u pacientů s komorbiditou již při samotném podezření na chřipku. Dávka antivirotika doporučená v SPC a příbalovém letáku je pravděpodobně pro některé nemocné nedostatečná a měla by být zvýšena alespoň na dvojnásobek, jak doporučuje WHO. U některých nemocných lze zdůvodnit i podání čtyřnásobku doporučovaného dávkování.
Literatura
- WHO: Pandemic (H1N1) 2009 - update 101 [http://www.who.int/csr/don/2010_05_21/en/index.html]
- Dominguez-Cherit G, Lapinsky SE, Macias AE, Pinto R, Espinosa-Perez L, de la Torre A, et al. Critically Ill Patients With 2009 Influenza A(H1N1) in Mexico. JAMA 2009; 302:1880-1887.
- Gomez-Gomez A, Magana-Aquino M, Garcia-Sepulveda CA, Ochoa-Perez UR, Falcon-Escobedo R, Comas-Garcia A, et al. Severe pneumonia associated with pandemic (H1N1) 2009 outbreak, San LuisPotosí, Mexico. Emerg Infect Dis 2010; 16:27-34.
- Jain S, Kamimoto L, Bramley AM, Schmitz AM, Benoit SR, Louie J, et al. Hospitalized Patients with 2009 H1N1 Influenza in the United States, April–June 2009. N Engl J Med 2009; 361:1935-1944.
- Kopel E, Amitai Z, Grotto I, Kaliner E, Volovik I. Patients with Pandemic (H1N1) 2009 in intensive care units, Israel. Emerg Inf Dis 2010; 16:720-721.
- Kumar A, Zarychanski R, Pinto R, Cook DJ, Marshall J, Lacroix J, Stelfox T, et al. Critically ill patients with 2009 infl uenza A(H1N1) infection in Canada. JAMA 2009; 302:1872-1879.
- Louie JK, Acosta M, Winter K, Jean C, Gavali S, Schechter R, et al. Factors associated with death or hospitalization due to pandemic 2009 influenza A(H1N1) infection in California. JAMA 2009; 302:1896-1902.
- Perez-Padilla R, de la Rosa-Zamboni D, Ponce de Leon S, Hernandez M, Quinones-Falconi F, Bautista E, et al. Pneumonia and respiratory failure from swine-origin influenza A (H1N1) in Mexico. N Engl J Med 2009; 361:680-689.
- Rello J, Rodriguez A, Ibanez P, Socias L, Cebrian J, Marques A, et al. Intensive care adult patients with severe respiratory failure caused by Influena A (H1N1)v in Spain. Crit Care 2009; 13:R148.
- Yeung JHY, Bailey M, Perkins GD, Smith FG. Presentation and management of critically ill patients with influenza A (H1N1): a UK perspective. Crit Care 2009; 13:426.
- Zarychanski R, Stuart TL, Kumar A, Doucette S, Elliott L, Kettner J, et al. Correlates of severe disease in patients with 2009 pandemic influenza (H1N1) virus infection. Canad Med Assoc J, 2010; 182:257-264.
- Webb SA, Pettila V, Seppelt I, Bellomo R, Bailey M, Cooper DJ, et al. Critical care services and 2009 H1N1 infl uenza in Australia and New Zealand. N Engl J Med 2009; 361:1925-1934.
- SZÚ: Aktualizované informace - potvrzené případy onemocnění virem "Pandemic (H1N1) 2009" ke dni 3.3. 2010 [http://www.szu.cz/tema/prevence/aktualizovane-informace-o-potvrzenych-pripadech-onemocneni-2]
- CDC. Intensive-care patients with severe novel influenza A (H1N1) virus infection – Michigan, June 2009. MMWR Morb Mortal Wkly Rep 2009; 58:749-752.
- Mauad T, Hajjar LA, Callegari GD, da Silva LF, Schout D, Galas FR, et al. Lung pathology in fatal novel human influenza A (H1N1) infection. Am J Respir Crit Care Med 2010;181:72-9.
- CDC. Prevention and control of influenza: recommendations of the advisory committee on immunization practices (ACIP), 2008, MMWR Morb Mortal Wkly Rep 2008; 57(No.RR-7).
- Tamiflu: Souhrn údajů o přípravku. [http://www.leky.sukl.cz/informace-o-pripravku-tamiflu]
- Petersen E. Optimal management of severe H1N1. European Congress on Clinical Microbiology and Infectious Diseases, Vienna, 10.-13.4.2010.
- WHO Guidelines for pharmacological management of pandemic influenza A(H1N1) 2009 and other influenza viruses. [http://www.who.int/csr/resources/publications/swineflu/h1n1_guidelines_pharmaceutical_mngt.pdf]
- Rello J, Pop-Vicas A. Clinical review: Primary influenza viral pneumonia. Critical Care 2009; 13:235.
- Intravenous relenza saves swine flu woman. [http://www.reuters.com/article/idUSL310017920090903]
- Kolek V, et al. Diagnostika a léčba komunitně získané pneumonie dospělých. Aktualizace 11.4.2007. [http://www.pneumologie.cz/odborne/doporucene-postupy.php]
- Webové stránky Hygienické stanice hl.m. Prahy; údaje k 4.3.2010.
[http://hygpraha.cz/files/Pandemicka%20H1N1%20chripka%20v%20Praze.doc]
|

