Epidemická dětská obrna - základní fakta v historických souvislostech
H. Rozsypal, 8. 12. 2019
Úvod
Epidemická dětská obrna, poliomyelitis anterior acuta neboli Heineho-Medinova nemoc je virové onemocnění postihující nervový systém, které u části případů vede k obrně končetin (typicky asymetrické chabé paréze dolní končetiny). Je známa odedávna, ale skutečně vážnou pozornost začala přitahovat koncem 19. století. Tehdy se začaly objevovat epidemie horečnatého onemocnění s obrnami. Očkování atenuovanými a inaktivovanými vakcínami bylo velmi účinné a přiblížilo výskyt poliomyelitidy k celosvětové eradikaci. V západním světě bylo onemocnění vymýceno už před půlstoletím. V roce 2015 byl eradikován druhý typ viru a letos v říjnu komise WHO oznámila vymýcení třetího typu. Nicméně v zemích třetího světa škodí dodnes.
Historie
Doklady o výskytu poliomyelitidy v dávné minulosti
Poliomyelitida se sporadicky vyskytovala od nejstarších časů, ale větší epidemie byly zaznamenány až od druhé poloviny 19. století se stoupáním hygienické úrovně.

|
Za nejstarší zobrazení člověka s následky prodělané poliomyelitidy se považuje staroegyptská stéla Roma či Ruma, strážce brány
chrámu bohyně Aštary. Jeho pravá noha je pokřivená a hypotrofická.
Mohlo by se jednat i o vrozenou koňskou nohu, (tali)pes equinus (resp. equinovarus) congenitus,
ale v epitafu je zmíněno i předchozí horečnaté onemocnění v dětství (obr. 1).
Otec medicíny Hippokratés (460-370 př. n. l.) se zmiňuje o nemoci vyskytující se v létě a zanechávající obrny končetin. |
| Obr. 1: Egyptská stéla z XVIII. dynastie (období 1403-1365 roků př. n. l.) zobrazuje postavu s deformovanou pravou nohou a hypotrofií svalů bérce a stehna, které jsou často interpretovány jako následek paralytické formy poliomyelitidy (Exponát Nové glyptotéky Carlsbergu v Kodani) |
Historie objevů
Roku 1793 se Underwood zmiňuje o onemocnění, které až roku 1840 stuttgartský ortoped Jacob Heine (1800–1879) popsal jako dětskou obrnu a rozpoznal v ní míšní chorobu. V 60. letech 19. stol. Cornil, Vulpian Charcot a Prevost upozornili, že v míše zacházejí gangliové buňky předních rohů. Lyonský lékař Cordier pozoroval roku 1886 epidemii, takže akutní dětskou obrnu označil jako celkovou infekční nemoc s druhotnou lokalizací v míše. O zevrubné poznání choroby se zasloužili skandinávští badatelé Karl Oskar Medin (1847–1914) a jeho žák Otto Ivar Wickman (1872–1914) při studiu epidemií na konci 19. a začátkem 20. stol. Wickmann pak pojmenoval stav jako Heineho-Medinovu nemoc.
Roku 1909 se podařilo dvěma vědcům z Vídně - Karlu Landsteinerovi (1868-1943), mj. objeviteli krevních skupin, a Erwinu Popperovi (1879-1955) - nakazit opici míchou zemřelého dítěte. K objasnění patogeneze a patofyziologie poliomyelitidy významně přispěl rumunský virolog a imunolog Constantin Levaditi (1874-1953). John Franklin Enders, Frederick Chapman Robbins a Thomas Huckle Weller (1949) kultivovali virus na buněčných kulturách opičích ledvin (protože se nervová tkáň nedala in vitro udržet). Za svoji práci obdrželi Nobelovu cenu za fyziologii a lékařství za rok 1954. David Bodian a Dorothy Horstmannová (1954) upozornili, že obrnám předchází virémie, což byl teoretický předpoklad pro funkčnost parenterální vakcíny.
Struktura viru byla nejlépe ozřejmena rentgenovou difraktografií, kterou využil tým Birkbeckovy koleje (Birkbeck, University of London) vedený známou vědkyní Rosalindou Franklinovou. V roce 1981 dva vědecké týmy: Vincenta Racaniella (Columbia University, New York City) a Davida Baltimorea (Massachusetts Institute of Technology) sekvenovali genom.
Společenské podmínky pro boj s infekcí ve světě
Roku 1921 onemocněl Franklin Delano Roosevelt (1882-1945), prominentní příslušník bohaté newyorské rodiny, politik a pozdější (čtyřnásobný) prezident USA. Ve svých 39 letech se během letní dovolené infikoval poliomyelitidou a poté měl celý zbytek života problémy s hybností a trpěl bolestmi nohou. Před veřejností skrýval svůj pohybový handicap: dochovaly se jen dvě fotografie, na nichž je v invalidním křesle. Roku 1924 ho návštěva ve Warm Springs (ve státě Georgia) inspirovala k zorganizování významné dobročinné akce, aby přeměnil lázeňské městečko v centrum hydroterapie a rehabilitace pro postižené obrnou. Roku 1938 byla založena Národní nadace pro dětskou obrnu, jejíž výtěžek sloužil k financování péče o postižené, na výzkum a zdravotní výchovu podporující získat uvědomělý postoj obyvatelstva k chorobě. V kampani Pochod měďáků, která vyzývala obyvatele k zaslání měďáku (10 centů), bylo do roku 1962 nasbíráno 630 milionů dolarů.
Výskyt poliomyelitidy ve světě
Koncem 80. let byla divoká obrna endemická ve 125 státech. V Dillí a Kalkatě ještě nedávno žebraly děti o berlích. Po eradikaci typu 2 (v roce 2015) a 3 (v roce 2019) se nákaza prvním typem viru nyní omezuje zejména na Afghánistán a Pákistán, kde letos zaznamenali 100 nových případů infekce divokým virem. V několika dalších zemích Afriky a Asie se vyskytují viry derivované z vakcinálního polioviru. Navíc letos v září nové případy dětské obrny nahlásily Filipíny. Je to opět po 20 letech, proto filipínské úřady plánují celostátní očkovací kampaň.
Výskyt poliomyelitidy u nás
První epidemie poliomyelitidy v Československu vznikla v roce 1939 po příchodu německého okupačního vojska. Výskyt poliomyelitidy v Deylově ústavu pro slepé byl důvodem pro umístění asi 40 osob do ještě ne zcela dokončeného pavilonu Infekční kliniky nemocnice Na Bulovce. Tito nemocní se tak stali prvními pacienty nově založeného významného pracoviště. I v dalším období se zde poliomyelitidě věnovala velká pozornost. Otázky dětské obrny a její léčby řešila skupina lékařů vedených prof. Jaroslavem Procházkou: dr. Kredba, dr. Hollender, dr. Traplová a dr. Ondráčková. Prof. Procházka se pokusil - podobně jako francouzský lékař Netter před necelými čtyřiceti lety před ním - aplikovat rekonvalescentní sérum intratékálně, avšak ne s přesvědčivým efektem.
K největší epidemii došlo v roce 1948, kdy onemocnělo více než 2000 osob, vysoká incidence byla i v roce 1953. Narůstající nemocnost v roce 1956 ukazovala, že může dojít k další epidemii, a proto se na jaře 1957 uskutečnilo masové očkování dětí třemi dávkami inaktivované vakcíny, které zabránilo hrozícímu šíření infekce. Na jaře 1960 byla realizována celostátní kampaň, během které bylo proočkováno 94 % dětí do věku 15 let. Od 2. poloviny roku 1960 se v Československu nevyskytl žádný případ nezavlečené paralytické poliomyelitidy. Bývalé Československo se tak v roce 1961 stalo první zemí na světě, kde byla poliomyelitida vymýcena. Od roku 1992 se naše republika připojila k programu SZO polioeradikace. V souladu s požadavky SZO byl zaveden systém sledování akutních chabých paréz u dětí do 15 let věku, jehož cílem je včas diagnostikovat případ poliomyelitidy a zabránit tak dalšímu šíření nákazy v populaci.
Etiologie
Původce nemoci - poliovirus - subtyp druhu Enterovirus C, který patří do čeledě Picornaviridae (stejně jako např. rinoviry, virus hepatitidy A, lidský parechovirus). Existuje ve třech typech odlišitelných sérologicky:
- Brunhilda
- Lansing
- Leon
Dva typy nesou názvy podle vlastních jmen pokusných šimpanzů, typ Lansing má jméno podle amerického města ve státu Michigan. Nejvíce virulentní je typ 1, který vyvolává obrny i velké epidemie. Vedle divokých virů existují i vakcinační viry, které mohou raritně vyvolat obraz poliomyelitidy.
Virus je značně odolný proti zevním vlivům. Udrží se ve vodě, mléce, snáší dobře nízkou teplotu a poměrně dobře i vyschnutí. Ve vodě, půdě a splašcích vydrží týdny i měsíce. Při ingesci toleruje kyselý žaludeční obsah. Přežívá v 50% glycerolu a zůstává patogenní po několik let. Oslabuje se teplotou nad 40 °C po dobu 30 minut. Lze jej pěstovat na buněčných kulturách.
Epidemiologie
Rozlišují se tři formy výskytu ve světě: endemický, epidemický a postvakcinační. Endemický výskyt je charakterizován ojedinělými paralytickými formami u dětí v přelidněných rozvojových zemích, kde je populace promořená divokým poliovirem. Epidemický výskyt paralytických forem postihuje starší děti a mladistvé v rozvojových zemích, kde jsou už zlepšující se hygienické podmínky. Pozdější první styk s nákazou je provázen vyšší manifestností. Tím je vysvětlen epidemiologický paradox, kdy nemoc kvete v dobách zlepšené hygieny. V podmínkách špatné hygieny dochází k průběžnému promořování a mírná forma nemoci byla stálou součástí života. Pokud je šíření vysokým hygienickým standardem omezeno, virus infikuje starší děti, dospělé a starší osoby, u nichž vyvolává častěji paretickou formu nemoci. Postvakcinační výskyt je zaznamenán ve vyspělých zemích s proočkovaným obyvatelstvem, kde paralytickou formou onemocní imunodeficientní lidé po nákaze cirkulujícím vakcinačním, výjimečně divokým importovaným virem.
Zdrojem nákazy je člověk, častěji rekonvalescent, u vzácných případů vakcinační poliomyelitidy i člověk nedávno očkovaný živou vakcínou.
Přenos je fekálně orální, v menší míře je virus vylučován nazofaryngeálním sekretem, takže na vrcholu nákazy se může přenášet i kapénkovou cestou nebo kontaminovanými předměty nebo potravinami. Sekretem z nosohltanu je vylučován asi týden, ale stolicí i několik týdnů až měsíců. Populace je dobře proočkovaná, zvýšená vnímavost k infekci enteroviry bývá u osob s defekty imunity.
Patogeneze a patologická anatomie
Patogeneze
Vstupní bránou je gastrointestinální trakt. Virus se pomnoží v lymfatické tkáni hltanu a střeva, pak odchází stolicí. V horším případě proniká do krevního oběhu a v průběhu virémie se šíří do dalších orgánů, zejména centrálního nervového systému. Replikace viru v buňkách předních rohů míšních vede k jejich zániku a rozvoji chabé parézy až plegie příslušných inervovaných svalů. Postižení horní krční a prodloužené míchy má za následek obrnu dýchacích svalů. Od běžných chabých paréz jsou končetiny u poliomyelitidy v napětí a semiflexi patrně pro postižení nervosvalové ploténky, zánětlivé postižení svalů a fascie a snad i pro zablokování centrálních mechanismů snižujících svalový tonus. Průniku viru do nervového systému mohou zabránit cirkulující specifické protilátky, čehož se využívá při očkování.
Patologická anatomie
Nejtěžší postižení je na míše, méně na mozku. Makroskopicky jsou edematózní, mícha je i překrvená, prostoupená drobnými hemoragiemi, na řezu „kypí“, zvláště v intumescencích. Pleny bývají nastříklé. Histologicky jsou nejvíce postiženy buňky předních rohů míšních. V akutních stadiích vznikají nepravidelné ložiskové infiltráty podél cév tvořené převážně lymfocyty a zasahující až do bílé hmoty. Gangliové buňky vykazují alterativní změny: chromatolýzu, nekrózu, mohou obsahovat necharakteristické intranukleární inkluze. Posléze se rozpadají a jsou odstraněny za vzniku neuronofagických uzlíků. Později vzniká atrofie a glióza (v místě ztracených gangliových buněk). Při těžším postižení mozku jsou změny podobné jiným encefalitidám. Periferní nervy patřící zničeným gangliovým buňkám jeví zduření, fragmentaci a rozpad osových vláken. Postižená svalová vlákna později atrofují.
Klinický obraz
Inkubační doba
7-12 (3-35) dnů.
Příznaky
Manifestnost je nízká, u dospělých připadá jedno paretické onemocnění na 100, u dětí dokonce na 1000 inaparentních nákaz.
Abortivní forma onemocnění probíhá jen jako nespecifické horečnaté onemocnění (bez zánětlivého postižení nervového systému).
U typického průběhu se v akutní fázi rozlišuje stadium prodromální, intervalární (latence), meningeální (preparalytické) a paralytické.
1. Prodromální stadium (1-2[-5] dny): Objeví se nevysoká horečka, škrábání v krku, bolesti hlavy a mírné gastrointestinální příznaky (nechutenství, nausea, zvracení, průjem, jindy zácpa).
2. Intervalární stadium (stadium latence, 2-5 [1-10] dnů) je charakterizováno úplným ústupem příznaků.
3. Preparalytické stadium (2-10 dní) začíná vzestupem horečky na 38-40 °C, objeví se bolesti hlavy, někdy nauzea a zvracení, mohou být bolesti v krku, bolesti břicha, zácpa nebo mírný průjem.
V objektivním vyšetření jsou důležité pozitivní meningeální příznaky. Nemocný mívá parestézie (brnění) a zejména bolesti ve svalech.
Tyto myalgie někdy až brání pohybu, ve vystupňovaných případech reaguje bolestivě i na dotyk, objektivně lze pozorovat lehkou rigiditu a přechodně zvýšené šlachosvalové reflexy. Nápadná je únavnost svalů, dokonce u nemocného vyzvednutého za ramena přepadá hlava vzad.
V starších učebnicích byla popisována facies poliomyelitica, charakterizovaná kromě lesklých očí a planoucích tváří lehkou odulostí obličeje (z oslabení inervace lícního nervu) a mírnou cyanózou rtů (pro chabé odkašlávání a hypoventilaci z únavy dechových svalů).
Bývaly pozorovány i vegetativní poruchy: tachykardie (někdy až v paralytickém stadiu) a hyperhidróza (celého těla nebo jeho částí).
V této fázi lumbální punkce poskytuje serózní likvorový nález (obvykle s nízkou hyperproteinózou – cytoproteinickou disociací).
4. Paralytické stadium (1-3 dny) následuje po předchozích, jen raritně náhle. Horečka a subjektivní obtíže trvají, ale začínají se objevovat chabé obrny. Podle lokalizace maxima postižení se rozlišují 4 dílčí formy: spinální, spinobulbární (Landryho paralýza), bulbární a encefalitická („polioencefalitida“). Typický je postupný rozvoj během 1-3 dnů po dobu trvání teploty a postihující asymetricky svalstvo dolních končetin a trupu (zad), méně svalstvo horních končetin. Nejdéle bývá zachován pohyb prstů. Obrny vznikají za horečky a po jejím poklesu dále nepokračují. Nejsou provázeny poruchou čití, ale od obvyklé periferní parézy se liší přítomností „spasmu“ (ne ve smyslu neurologickém), charakterizovaném stažením svalu a bolestivostí při pohmatu nebo pokusu o natažení. Šlachosvalové reflexy rychle vyhasínají, v okolí však mohou být i zvýšené. Ve svalech postižených poliomyelitickým spasmem jsou také nevýbavné. V tomto období se začíná objevovat zkracování periferních struktur (fascií, aponeuróz), které vedou k deformaci postižené části, např. pes equinovarus apod.
Tomu napomáhá i zaujímání úlevové polohy při bolestivých spasmech (plantární flexe, semiflexe v koleni apod.).
Při ascendentním postupu paréz se zádové svaly (m. quadratus lumborum) dostávají do bolestivého spasmu (vzniká hyperlordóza bederní páteře) a břišní svaly zůstanou chabé, pacient má obstipaci a močovou retenci.
Fáze subakutní začíná stadiem rekonvalescence. Přichází po poklesu teploty. Přitom se zastavuje progrese obrn. Bolesti obvykle zcela ustoupí do 6-8 týdnů.
Fáze chronická zahrnuje trvalé obrny, trofické změny a deformity; po více letech se mohou objevit nové myalgie a zhoršení hybnosti (postpoliomyelitický syndrom).
Průběh
Typický paralytický průběh byl popsán výše. Abortivní onemocnění zahrnuje jen prodromální fázi, resp. necharakteristické horečnaté onemocnění. Meningeální forma se neliší od jiných serózních meningitid. Protrahovaný průběh, během něhož se dlouho rozvíjí parézy, bývá u lidí s vrozeným nebo získaným defektem imunity.
Prognóza, komplikace a následky
Komplikace
Vážnou komplikací paralytické poliomyelitidy je vznik dechové nedostatečnosti v důsledku spasmů a obrn mezižeberních svalů nebo bránice (vzniká pokračováním Landryho vzestupné paralýzy) nebo v důsledku vzácné bulbární formy. V nejhorších případech byla v minulosti zaváděna nepřímá zevní umělá ventilace (umístění v tzv. „železných plicích“). Byly popsány myokarditidy. Jiné komplikace vznikaly zprostředkovaně z poruchy dýchání (pneumonie), polykání (aspirace), močení (katetrová infekce močových cest) apod.
Následky
Následky spočívají v trvání obrn, atrofií a deformit.
Postpoliomyelitický syndrom se rozvíjí průměrně po 25 letech, kdy se objevují myalgie, progredují obrny a hybnost se ještě zhoršuje. Jeho podstatou je předčasný zánik motorických jednotek následkem dlouhodobého přetěžování pohybového ústrojí.
Prognóza
Průběh a prognóza závisí na
- virulenci kmene
- genetických faktorech a
- svalové aktivitě v inkubační době a počátcích nemoci.
Neparetické formy mají dobrou prognózu. Z nemocných s paralytickou formou zemřelo asi 10 % a 75 % přežilo s následky, tj. zcela se uzdravilo 15 %. Je znám nepříznivý vliv námahy, operace a očkování v preparalytickém stadiu nebo krátce před ním. Těžká práce nebo sportovní výkon vedou k velkému rozsahu postižení, např. kvadruparéze. Po tonzilektomii byly zaznamenány častější bulbární formy a po očkování byla často postižena končetina, do které se očkovalo.
Diagnóza a diferenciální diagnóza
Diagnóza
Diagnóza vychází z klinického obrazu horečnatého onemocnění s asymetrickými chabými parézami a bolestivými svalovými spazmy. Suspekci podpoří cestování v anamnéze (možnost importu) a údaj o chybění očkování. Diagnóza se potvrdí virologickým vyšetřením: co nejdříve se učiní pokus o záchyt viru ze stolice, nosohltanu, likvoru nebo u zemřelého z mozku a míchy. Izolovaný enterovirus se typizuje, aby se prokázalo, že jde skutečně o poliovirus, a to divoký či vakcinační. Protilátky se objevují v séru již v období vzniku obrn (ale vzhledem k proočkovanosti je sérologické vyšetření nespolehlivé). Vyšetření se doplní elektromyogramem (EMG).
Diferenciální diagnóza
Obvyklejšími příčinami paretické neuroinfekce jsou klíšťová encefalitida, nepoliomyelitické enterovirózy, akutní polyradikuloneuritida, neuroborrelióza apod.
Terapie
Symptomatická léčba
Reálná léčba je symptomatická. U paralytických forem se zavádí komplexní léčebný režim se zajištěním klidu, léčbou bolesti a profylaxí vzniku deformit, aplikací horkých zábalů a včasnou rehabilitací postižených svalů. Léty se osvědčila metoda sestry Kennyové.
Experimentální léčba
Teoretickou možností kauzálního léku je antivirotikum pleconaril.
Lázeňská léčba
V subakutní fázi se nemocní předávají do lázeňských rehabilitačních ústavů (Jánské Lázně [obr. 2], Velké Losiny [obr. 3]). Trvalé obrny vyžadují soustavnou rehabilitační péči po celý život.

Obr. 2. Janské Lázně |

Obr. 3. Velké Losiny |
Umělá ventilace: železné plíce
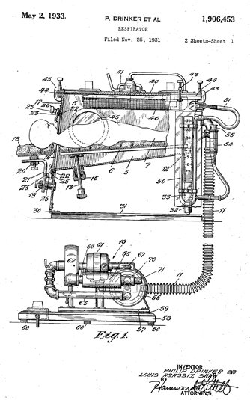
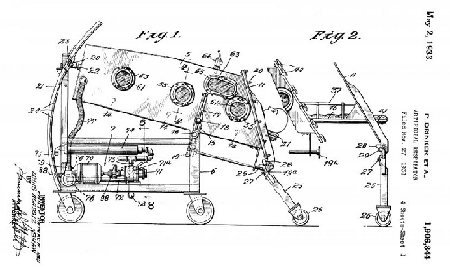
Při obrně postihující dýchací svaly poskytl pomoc ventilátor, využívající negativní tlak (podtlak) působící na hrudní stěnu. Tyto tzv. železné plíce byl nemotorný hlučný přístroj, který však významně přispěl k zlepšení prognózy pacientů zejména s bulbární formou. Zkonstruovali ho Philip Drinker a Louis Agassiz Shaw z Harvard School of Public Health v roce 1929 (obr. 4 a 5). Podle jejich návrhu byl pacient umístěn v "kovové rakvi" ve vzduchotěsné komoře, odkud byl střídavě odsáván a opět do ní pumpován vzduch. Úniku vzduchu bránil gumový límec. V roce 1931 John Haven Emerson zlepšil design železných plic zlepšením přístupu k pacientovi skluzným lůžkem a okénky umožňující manipulaci pacientem, aniž by došlo k ztrátě podtlaku. Přístroje byly zaváděny v obrovském měřítku (obr. 6-8). Po vypuknutí epidemie poliomyelitidy v Austrálii si naléhavá situace vyžádala konstrukci levnější verze ventilátoru podle biomedicínského inženýra Edwarda Botha. Některé kovové díly v něm byly nahrazeny překližkou.
|
|
|
Obr. 4 a 5:
Drinkerův patent z roku 1933 (zdroj: https://www.sciencemuseum.org.uk/objects-and-stories/iron-lung) |

Obr. 6: Ikonický snímek pacientů s dětskou obrnou v Rancho Los Amigos National Rehabilitation Center v Kalifornii v roce 1953
 |
 |
| Obr. 7: Železné plíce v Museo di Storia della Medicina v italské Padově | Obr. 8: Železné plíce (značky Aligator) v The Science Museum v Londýně |
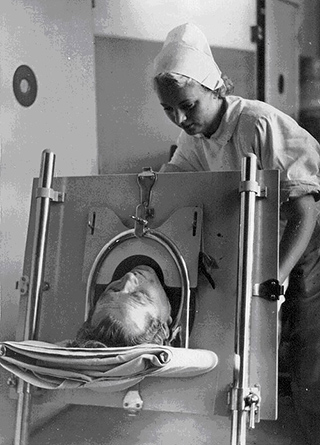
Pacienti byli odkázáni na přístroj několik týdnů až měsíců, dokud opětovně nenabyli vlastní síly. Infekční klinika nemocnice Na Bulovce disponovala v 50. letech pěti přístroji: jedním tuzemským, třemi britskými a jedním americkým v rámci programu UNRRA (obr. 9 a 10). Zkušenosti s ošetřováním množství nemocných s dechovou nedostatečností jsou nepřenosné do dnešních dnů, mimo jiné i proto, že princip nepřímé zevní umělé ventilace byl definitivně opuštěn a tehdy používaná posturální drenáž jako prevence aspirace je u intubovaných pacientů nepoužitelná.
|

|
|
Obr. 9:
Obsluha tzv. železných plic z 50. let 20. stol. (z archivu Infekční kliniky FN Na Bulovce) Obr. 10: Železné plíce z 50. let 20. stol. (z archivu Infekční kliniky FN Na Bulovce) |
Rehabilitace: metoda sestry Kennyové
Australská sestra Elizabeth Kennyová (1882-1952) nalezla metodu rozcvičování svalů, která významně pomohla ochrnuté vrátit zpátky na nohy.
Přikládají se horké zábaly z napařené lehké látky (jersey) překryté nepromokavou vrstvou a nechávají se několikrát denně po dobu asi 15 minut za účelem překrvení svalů, uvolnění spasmů a ústupu bolesti. Tím se vytváří podmínky pro cvičení jemnými rychlými přerušovanými opakovanými pohyby (stimulace), které představují proprioceptivní impulsy k zapojení porušené nervové dráhy. Stimulace se provádí 3-4× denně. Jakmile se začne rýsovat šlacha svalu, zahájí se reedukace pasivními pohyby. Pacient je vyzván, aby soustředěně sledoval cvičení a uvědomoval si pohyb. Záhy při těchto úkonech pomáhá, přičemž rehabilitační pracovník opravuje chyby. Poté, co se uvolní záda, nemocný je posazován a pak stavěn za účelem nácviku chůze. Po 6-8 týdnech, tj. po ústupu bolestí, se přikročí k vytahování zkrácených šlach a svalů po nahřátí parafinovými zábaly.
Profylaxe a prevence
Opatření při výskytu
Podezřelý případ se hlásí hygienické službě. Pacient musí být izolován na infekčním oddělení (6 týdnů). Zde je komplexně vyšetřen, včetně odběrů na virologické vyšetření (historicky: tři vzorky stolice, výplach nosohltanu, krev a mok na izolaci viru, tři vzorky séra na sérologické vyšetření odebrané v odstupu 3 týdnů).
Základní informace
Očkování proti poliomyelitidě je součástí pravidelného očkování. Pravidelné očkování dětí proti poliomyelitidě se v ČR provádí od roku 1960. Zpočátku se používala orální živá (Sabinova) vakcína. Ta byla z důvodů uvedených níže nahrazena inaktivovanou parenterální (Salkovu) vakcínou ve formě hexavakcíny a monovakcíny. Osobám starším 30 let cestujícím do endemických oblastí je doporučováno přeočkování před odjezdem.
Používání živé vakcíny se omezilo na minimum. Ačkoli očkování živou vakcínou bylo vysoce účinné a jen ojediněle byly zaznamenány zvýšené teploty, řidší stolice nebo prchavá vyrážka, u osob s defektem imunity, které byly očkovány nebo které byly ve styku s očkovaným, se rozvinulo paretické onemocnění (postvakcinační poliomyelitida). Očkování živou vakcínou je tudíž kontraindikováno u osob s poruchou humorální i buněčné imunity, hemoblastózou a jinými generalizovanými nádory, kortikoterapií a jinou imunosupresivní léčbou. Neočkují se ani osoby žijící v těsném kontaktu s imunodeficientním jedincem, pokud nelze zabránit jejich vzájemnému styku po dobu 3 týdnů. Inaktivovaná parenterální (Salkova) vakcína je v těchto případech bezpečná.
Začátky očkování
V roce 1958 proběhla rozsáhlá epidemie v USA – bylo postiženo asi 58 000 lidí, 3 000 zemřelo a 21 000 zůstalo ochrnutých. Stala se pobídkou k urychlenému zahájení vakcinace. Očkování virem inaktivovaným pomocí formaldehydu a aplikovaným parenterálně vyvinul virolog Jonas Salk (1914-1995). Zkušební očkování podstoupilo 1,8 milionu amerických dětí ("obrnových průkopníků"). Salk vycházel ze skutečnosti, že se virus do CNS dostává hematogenní cestou.
Americký pediatr, rodilý Polák Albert Sabin (1906-1993) se svými spolupracovníky (hlavně Polákem Hilary Koprowskym [1916-2013] a Rusem Michailem P. Čumakovem) použili odlišný způsob očkování. Sabin připravil vakcínu k orální aplikaci z oslabeného viru všech tří typů (trivalentní). Očkoval členy vlastní rodiny, vězně, následovalo velkoplošné očkování několika milionů lidí v Sovětském svazu a dalších zemích východní Evropy.
Očkování v České republice (a Československu)
Očkování v tehdejším Československu bylo zahájeno inaktivovanou vakcínou, která byla dovezena v roce 1957 z Kanady. Třetí dávka byla již připravena u nás v Ústavu sér a očkovacích látek (resp. tehdejším Výzkumném ústavu imunologickém). Z českých vědců měli zásluhu na řešení problémů s očkováním proti poliomyelitidě přinejmenším epidemiolog Vilém Škovránek a virologové Karel Žáček, Dimitrij Slonim, Ervín Adam, J. Červenka a Vladimír Vonka.
V roce 1959 byla provedena velká terénní studie s OPV, kde byla vakcinace spolehlivě potvrzena účinnost a bezpečnost. Celoplošné očkování OPV bylo zavedeno v roce 1960. Provádělo se ve dvou kampaních v březnu a květnu a byly naočkovány všechny děti ve věku 2 měsíců až 15 let. V letech 1960-1963 se používala domácí vakcína z kmene poskytnutého objevitelem A. Sabinem. Později se zavedla sovětská vakcína za účelem standardizace očkování tak, jak si to přál její spolutvůrce M. Čumakov. Od roku 1993 se očkovalo živou trivalentní vakcínou (T-OPV) dováženou z Belgie. Vakcína se aplikovala formou každoročních jednorázových očkovacích akcí vždy v jarních měsících. Tím se předcházelo interferenci s inaparentní infekcí jinými enteroviry, a tím selhání účinku. Revakcinace se prováděla typem 3 (který byl nejméně imunogenní). Schéma očkování se upravovalo podle sérologických přehledů.
Od roku 2007 se změnila vakcinační strategie a přešlo se zpět k očkování inaktivovanou vakcínou ve formě hexavakcíny a monovakcíny.
Výhody a nevýhody obou vakcinačních strategií
Soupeření protagonistů obou táborů se rozhořelo v jeden z velkých sporů historie lékařství. Použití orální atenuované vakcíny (OPV) posléze (ale přechodně) zvítězilo. Dnes je naopak zohledněna možnost paretického onemocnění vyvolaného vakcinálním virem, což vedlo k opětnému zařazení inaktivované parenterální vakcíny (IPV) do pravidelného očkování. Při replikaci ve střevě dochází patrně k spontánním mutacím v neurovirulentní formu (zvyšuje podíl 472-C revertantů).
Tab. 1: Srovnání základních informací o vakcínách proti poliomyelitidě
| Vakcína | inaktivovaná (mrtvá, IPV) | atenuovaná (živá, OPV) |
| Tvůrce | Jonas Salk (1914-1995) |
Albert Sabin (1906-1993) |
| Aplikace | injekční (s.c.) | orální (na kostku cukru) |
| Očkovací schéma | tři dávky základního očkování | očkovací kampaň v jarních měsících |
| Efekt | slabší účinek, bezpečnější při imunodeficitu | spolehlivý dlouhodobý účinek, slizniční imunita |
| Doložené úspěchy | zkušební očkování - 1,8 mil. amerických dětí (1954) | velkoplošné očkování v Sovětském svazu nebo v bývalém Československu (1960) |
| Diskreditace | Cutterský incident (1955): 204 případů klinických případů po nedostatečné inaktivaci vakcinálního viru | paralytické onemocnění vakcinálním virem |
Zpočátku se zdálo, že zvítězili stoupenci orální vakcinace. Nepochybné výhody orální vakcíny byly
- jednoduchá aplikace
- nižší výrobní cena
- nápodoba přirozeného způsobu infekce - indukce nejen humorální, ale i lokální imunity v nazofaryngu a střevě
- dlouhodobá účinnost - nejspíše celoživotní imunita.
Později se odhalily i nevýhody orální vakcinace. Hlavní rizika jsou
- paralytická poliomyelitida spojená s vakcinací OPV (VAPP)
- dlouhodobé vylučování poliovirů derivovaných od vakcinálních u osob s imunodeficiencí na podkladě defektu B lymfocytů (iVDPV)
- cirkulace poliovirů derivovaných od vakcinálních (cVDPV).
Tab. 2: Nebezpečí orální vakcíny proti poliomyelitidě (OPV)
| Riziko | paralytická poliomyelitida spojená s vakcinací OPV (VAPP) | dlouhodobé vylučování poliovirů derivovaných od vakcinálních u osob s imunodeficiencí (iVDPV) | cirkulace poliovirů derivovaných od vakcinálních (cVDPV) |
| Výskyt | po první dávce: 1 případ/ 1,4-3,4 milionu dávek; celkem: 1 případ/ 7,6 milionu dávek |
ojedinělé případy | epidemie o počtu desítek případů v populacích s nízkou proočkovaností |
| Charakteristika | akutní chabá paréza 4-30 dnů po podání OPV u recipientů nebo 4-75 dnů u kontaktů s recipientem, může končit úmrtím | dlouhodobé vylučování poliovirů derivovaných od vakcinálních u osob s imunodeficiencí na podkladě defektu B lymfocytů | cirkulace virů derivovaných od vakcinálních, mutacemi se zvyšuje neurovirulence (1 % nukleotidových změn/ rok) |
| Trvání | až 60 dní | 10 měsíců, ale i přes 10 let |
Proto se od roku 2007 celosvětově očkuje parenterální inaktivovanou vakcínou (IPV), která je buď součástí hexavakcíny, nebo je podávána samostatně. Výhody parenterální inaktivované vakcíny jsou
- schopnost navodit vysokou a dlouhodobou humorální imunitu
- možnost očkovat osoby s poruchou imunity
- možnost kombinovat s jinými vakcínami
- nemožnost mutace a reverze k virulentnosti.
Eradikace
Program globální eradikace poliomyelitidy
Výrazné snížení výskytu poliomyelitidy zejména díky očkování vedla k představě, že by poliomyelitida mohla být (po variole) druhou celosvětově eradikovanou infekční nemocí (snad do r. 2010). Na základě toho Světová zdravotnická organizace (WHO) vyhlásila program eradikace poliomyelitidy, jenž měl být dokončen do r. 2010, ale zůstal stále oddalován. V tu dobu byl odhadován počet případů na 350 000 z více než 125 zemí. V roce 2006 byly hlášeny dva tisíce případů paralytické poliomyelitidy, většina z nich ze čtyř zemí: Nigérie, Indie, Afghánistán a Pákistán. Česká republika se k tomuto programu přihlásila v roce 1991. Postupně byly certifikované jako prosté poliomyelitidy regiony Amerika, Západní Pacifik a v roce 2002 Evropa. V roce 2016 se poliomyelitida vyskytovala na posledních třech místech světa: v severní Nigérii, v jižním Afghánistánu a na kmenových územích Pákistánu. Virus druhého typu byl vymýcen už v roce 2015 a komise WHO letos v říjnu oznámila vymýcení třetího typu. Nákaza prvním typem viru nyní zůstává v Afghánistánu a Pákistánu, kde letos zaznamenali 100 nových případů infekce divokým virem. V několika dalších zemích Afriky a Asie se vyskytují viry derivované z vakcinálního polioviru. Navíc letos v září nové případy dětské obrny nahlásily Filipíny. Na světě žije dalších několik milionů lidí, kteří nesou následky paralytické poliomyelitidy.
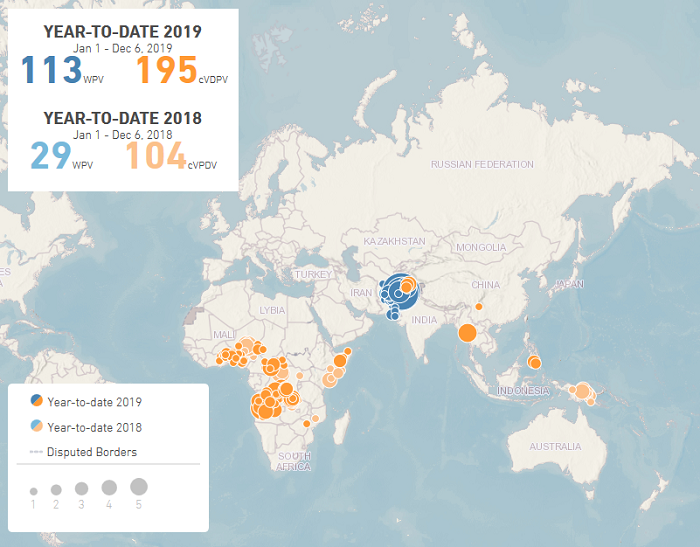
WPV1 - wild poliovirus type 1
cVDPV - circulating vaccine-derived poliovirus
Obr. 12:
Výskyt poliomyelitidy ve světě k 17. 11. 2019 podle Global Polio Eradication Initiative,
online:
http://polioeradication.org/polio-today/polio-now/

Obr. 13:
Profesor David Salisbury, předseda nezávislé Globální komise pro certifikaci eradikace obrny,
předal dr. Adhanomovi Ghebreyesovi oficiální certifikát eradikace WPV3 (wild poliovirus type 1),
zdroj WHO: http://polioeradication.org/ (online)
Surveillance
Základem epidemiologické bdělosti (surveillance) je sledování akutních chabých paréz (speciálně u dětí) a vzhledem k možnosti přežití kmenů v zevním prostředí i sledování polioviru v prostředí (ve vzorcích říční a odpadní vody).
Až do dosažení globální eradikace existuje nebezpečí importu. Nejúčinnější obranou zůstává
- vysoká proočkovanost (kterou lze zatím v ČR hodnotit jako vysokou) a
- sledování kolektivní imunity formou sérologických přehledů.
Surveillance akutních chabých obrn
Sledování akutních chabých paréz (AFP) je základem pro odhalování případů poliomyelitidy. Čtyři kroky zahrnují
- vyhledávání a hlášení dětí s akutní chabou obrnou
- transport vzorků stolice k analýze
- izolaci a identifikaci polioviru v laboratoři
- sekvenování genotypu viru k určení původu virového kmene.
Sledování výskytu enterovirů v prostředí
Výskyt enterovirů v odpadních vodách se vyšetřuje na určených místech před čističkou odpadních vod a z odvodu vod v utečeneckých táborech. Vzorky vyšetřuje NRL pro enteroviry SZÚ, Praha, a pokud by byl ve vzorku nalezen poliovirus, izolát se zasílá do Regionální referenční laboratoře v Helsinkách. V ČR se provádí od roku 1962.
Dohled nad životním prostředím často potvrzuje divoké poliovirové infekce v nepřítomnosti klinických případů paralytické formy poliomyelitidy.
Požadavky pro certifikační standard
Minimálním požadavkem pro certifikaci o eliminaci dětské obrny jsou
- úplnost hlášení: alespoň 80 % očekávaných rutinních týdenních nebo měsíčních zpráv o sledování obrn má být přijato včas, a to včetně nulových zpráv, kde nejsou pozorovány žádné případy akutních chabých obrn;
- náležitá senzitivita dohledu: alespoň jeden případ akutní chabé obrny (ne poliomyelitidy) u dětí (tj. do 15 let) má být detekován ročně na 100 000 obyvatel;
- úplnost vyšetřování případů: u 80 % případů akutní chabé obrny musí být adekvátně virologicky vyšetřeno, tj. dostatečného množství materiálu, dva vzorky stolice odebrané s odstupem 24 hodin do 14 dnů po začátku paréz, náležitě zmrazené a se správnou dokumentací;
- úplnost následných opatření: alespoň 80 % případů akutní chabé obrny má být vyšetřeno za 60 dnů k posouzení zbytkového ochrnutí;
- zpracování vzorků na pracovišti akreditovaném WHO v rámci Global Polio Laboratory Network (GPLN).
Legislativní rámec v ČR
Pravidla pro surveillanci epidemické dětské obrny jsou obsažena ve
Vyhlášce č. 473/2008 Sb. o systému epidemiologické bdělosti pro vybrané infekce.
|
Příloha č. 11 k vyhlášce Č. 473/2008 Sb. Čl. 1. Klinická definice onemocnění
Čl. 2. Laboratorní diagnostika Alespoň jedno z následujících tří kritérií:
Čl. 3. Epidemiologická kritéria Alespoň jedna z následujících epidemiologických souvislostí:
Čl. 4. Klasifikace případu onemocnění
A. Možný: Případ, který splňuje definici klinického případu
Další údaje pro účely národní surveillance:
Čl. 5. Shromažďování údajů a jejich hlášení Osoba poskytující péči, která diagnostikuje onemocnění poliomyelitidou, hlásí onemocnění a úmrtí na toto onemocnění. Čl. 6. Epidemiologické šetření při podezření na výskyt poliomyelitidy Lékař, který vyslovil podezření na onemocnění poliomyelitidou, provede odběr stolice a zajistí zaslání odběru do Národní referenční laboratoře pro enteroviry. Vyšetřující laboratoř zašle izolovaný kmen polioviru do regionální referenční laboratoře pro enteroviry ve Světové zdravotnické organizaci pro Evropu. V rámci surveillance poliomyelitidy se hlásí a prošetřují také případy akutních chabých paréz. Čl. 7. Protiepidemická opatření v ohnisku poliomyelitidy
|
Vyhláška č. 473/2008 Sb. o systému epidemiologické bdělosti pro vybrané infekce se připravuje k novelizaci
a v současné době je ve fázi připomínkového řízení.
Závěr
Úsilí a obětavost všech pracovníků zapojených do eradikace v zemích, které nejsou nakloněny pokroku, snad povede k tomu, že poliomyelitida bude po variole druhou smrtící chorobou, kterou se podaří zcela vymýtit.
Doslov
Podnětem pro napsání článku bylo několik významných aktualit v boji s epidemickou dětskou obrnou. Zdaleka se necítím být odborníkem přes poliomyelitidu, proto uvítám doplňky, opravy a aktualizace, které se budou týkat ať už očkování, surveillance, nebo i léčby a rehabilitace paretické formy nebo postpoliomyelitického syndromu. Děkuji za vaši přízeň i případné příspěvky.
Literatura
- Pietrzak K, Grzybowski A, Kaczmarczyk J. Jacob Heine (1800–1879). J Neurol. 2017; 264(7): 1545–1546. [cit. November 11, 2019] Available from: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5502063/
- Heine J. Beobachtungen über Lähmungszustände der intern Extremitäten und daren Behandlung (Pozorování o obrnách dolních končetin a jejich léčbě). Stuttgart: FH Kohler; 1840.
- Wickman I. Beiträge zur Kenntnis der Heine-Medinschen Krankheit (Poliomyelitis acuta und verwandter Erkrankungen) Berlin: Karger Verl; 1907.
- Ondráček J. Dětská obrna. In: Kredba V, Ondráček J, Procházka J. Infekční nemoci. 2. vyd., Státní zdravotnické nakladatelství, Praha 1958, pp. 136-151
- Částková J, Košťálová J. Vakcinace proti poliomyelitidě. Vakcinologie. 2007; 1(2): 80-87.
- Havlík J. Poliomyelitis anterior acuta - dětská obrna. In: Beran J, Havlík J, Vonka V. Očkování. Minulost, přítomnost, budoucnost. 1. vyd. Galén, Praha 2005. pp. 49-54.
- Vyhláška č. 473/2008 Sb. o systému epidemiologické bdělosti pro vybrané infekce. (zde)