Doporučený postup pro diagnostiku a léčbu genitálního herpesu u žen
Doporučený postup Společnosti infekčního lékařství České lékařské společnosti J. E. Purkyně
Autoři
| Prof. MUDr. Michal Holub, Ph.D. | Klinika infekčních nemocí 1. lékařské fakulty Univerzity Karlovy a Ústřední vojenské nemocnice Praha |
| MUDr. Simona Arientová, Ph.D. | Klinika infekčních nemocí 1. lékařské fakulty Univerzity Karlovy a Ústřední vojenské nemocnice Praha |
| Doc. MUDr. Hanuš Rozsypal, CSc. | Klinika infekčních a tropických nemocí 1. lékařské fakulty Univerzity Karlovy a Nemocnice Na Bulovce, Praha |
| MUDr. Klára Labská | Národní referenční laboratoř pro herpetické viry, Státní zdravotní ústav, Praha |
| Prof. MUDr. Jaromír Mašata, CSc. | Gynekologicko-porodnická klinika 1. lékařské fakulty Univerzity Karlovy a Všeobecné fakultní nemocnice, Praha |
| Doc. MUDr. Marian Kacerovský, Ph.D. | Porodnická a gynekologická klinika Lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Hradec Králové |
| MUDr. Jiří Zach | Novorozenecké oddělení Thomayerovy Nemocnice, Praha |
Oponován a schválen výbory
- Společnosti infekčního lékařství (SIL) ČLS JEP
- České gynekologické a porodnické společnosti (ČGPS) ČLS JEP
- České neonatologické společnosti (ČNeoS) ČLS JEP
Vydán SIL ČLS JEP
- 8. 12. 2019
Obsah
Anotace
1. Úvod
2. Výskyt a přenos infekce
3. Klinický obraz
3.1. Iniciální výsev genitálního herpesu
3.2. Recidivující genitální herpes
3.3. Frekvence rekurencí a rozsah lokálního nálezu
3.4. Asymptomatické vylučování viru
3.5. Komplikace genitálního herpesu
3.6. Genitální herpes u imunokompromitovaných pacientek
4. Laboratorní diagnostika
4.1. Přímá detekce viru
4.2. Typově specifická sérologie
4.3. Ostatní vyšetření
5. Terapie
5.1. Terapie iniciálního výsevu herpes genitalis
5.2. Terapie rekurentního genitálního herpesu
5.3. Rezistence k antivirotikům
6. Prevence přenosu
7. Genitální herpes u imunosuprimovaných pacientek a nemocných s HIV infekcí
7.1. Interakce infekce HIV a HSV-2
7.2. Iniciální výsev genitálního herpesu u HIV pozitivních žen
7.3. Recidivující genitální herpes u HIV pozitivních žen
7.4. Léčba perzistujícího genitálního herpesu u imunosuprimovaných pacientek
8. Genitální herpes v graviditě
8.1. Výskyt a nebezpečí genitálního herpesu v graviditě
8.2. Klinické a laboratorní vyšetření genitálního herpesu v graviditě
8.3. Opatření proti nebezpečí genitálního herpesu v graviditě
8.3.1. Opatření při výsevu genitálního herpesu v prvním a druhém trimestru gravidity
8.3.2. Opatření při výsevu genitálního herpesu ve třetím trimestru a perinatálním období
8.3.3. Opatření před porodem u žen s recidivujícím genitálním herpesem v anamnéze
8.3.4. Léčba iniciálního výsevu genitálního herpesu v graviditě
8.3.5. Léčba recidivujícího genitálního herpesu v graviditě
8.3.6. Bezpečnost antivirotik v těhotenství
9. Novorozenec matky se symptomatickým genitálním herpesem za porodu
9.1. Úvod
9.2. Klinický obraz
9.2.1. Diseminovaná forma HSV infekce
9.2.2. CNS forma HSV infekce
9.2.3. SEM forma HSV infekce
9.3. Laboratorní diagnostika
9.4. Terapie
9.5. Management asymptomatických novorozenců matek se symptomatickým genitálním herpesem za porodu
9.5.1. Porod císařským řezem při zachovalé plodové vodě
9.5.2. Vaginální porod nebo porod císařským řezem s odtokem plodové vody
Literatura
Anotace
Genitální herpes celosvětově představuje nejčastější pohlavně přenosnou infekci. Doporučený postup pro diagnostiku a léčbu genitálního herpesu klade důraz na časné a správné stanovení diagnózy a vhodnou léčbu, které mají vést ke zlepšení kvality života nemocných. Správný postup diagnostiky i léčby rovněž snižuje riziko těžkých průběhů genitálního herpesu a vede k redukci přenosu infekce. Důraz je kladen na specifické situace zahrnující genitální herpes v graviditě a u HIV pozitivních žen.
1. Úvod
Genitální herpes je vyvolán virem herpes simplex typu 1 (HSV-1) a typu 2 (HSV-2), přičemž v našich podmínkách převažuje jako původce genitálního herpesu HSV-2. Virus po nákaze asi u jedné třetiny nakažených vyvolá symptomatickou primární infekci a u dvou třetin infikovaných nákaza proběhne asymptomaticky. Po primární infekci virus přechází do latence v senzorických gangliích, ve kterých může dojít k jeho periodické reaktivaci spojené s klinickými projevy symptomatické infekce nebo asymptomatickým vylučováním viru. Je známo, že infekce HSV-2 je spojena s významně častějšími reaktivacemi než infekce vyvolaná HSV-1.
2. Výskyt a přenos infekce
Genitální HSV infekce se přenáší pohlavním stykem, při orálním sexu a možný je i vertikální nebo perinatální přenos na plod nebo novorozence. Z epidemiologického hlediska je důležitý přenos v asymptomatickém období infekce, který je zodpovědný až za 70 % všech nákaz.
K infekci HSV-1 dochází typicky v dětském věku. V rámci sérologických přehledů ČR z roku 1996 bylo ve věkové skupině 20-29 let pouze 16 % mužů a 17 % žen HSV-1 séronegativních. Infekce HSV-2 typicky souvisí s nástupem pohlavního života a v sérologických přehledech ČR z roku 2001 byly ve věkové skupině 20-29 let zjištěny protilátky proti HSV-2 u 12 % mužů a 16 % žen. Celosvětové trendy naznačují, že v posledních desetiletích dochází k pozdějšímu promořování. Studie primárně určená ke sledování efektivity vakcíny Herpevac GSK, která probíhala v letech 2002-2010, ukázala, že v USA bylo 31 % žen ve věkové skupině 18-30 let HSV-1 i HSV-2 séronegativních. Je rovněž známo, že primoinfekce HSV-1 v pozdějším věku vede ke zvýšenému výskytu herpes genitalis vyvolaného HSV-1. [1] Tento trend pozorovali např. ve Finsku, kde ve stěrech z herpes genitalis u žen do 25 let v letech 1991-1995 převažoval HSV-2, zatímco v letech 2004-2010 již převažoval HSV-1 [2].
3. Klinický obraz
3.1. Iniciální výsev genitálního herpesu
Iniciální výsev vyvolaný HSV-1 nebo HSV-2 se většinou projevuje četnými puchýřky naplněnými serózní tekutinou. Po odloučení krytu puchýřků se objevují ulcerace, které jsou většinou bolestivé. Puchýřky a následné ulcerace jsou většinou lokalizovány na labia minora a ve vchodu do pochvy. Výsev může mít i jinou lokalizaci (někdy mylně považovanou za herpes zoster), a to především v sakrální oblasti, na perineu a případně na stehnech. Iniciální výsev často provází chřipkovité příznaky, subfebrilie, únava a malátnost. Další akutní komplikací může být močová retence a akutní neuropatická bolest v oblasti perinea nebo i dolních končetin. Vzácně se může iniciální genitální herpes projevit jako infekce močových cest, někdy komplikovaná intenzivní dysurií a retencí moči, nebo může případně proběhnout pod obrazem serózní meningitidy.
3.2. Recidivující genitální herpes
Recidivující výsev má podstatně menší rozsah než výsev iniciální (přibližně 10×), celkové příznaky má buď mírné, nebo tyto zcela chybí. Výsev recidivujícího genitálního herpesu často předchází charakteristické prodromální příznaky. Ulcerace a další nálezy při recidivujícím genitálním herpesu nemusejí být charakteristické, a proto je nutné myslet v diferenciální diagnostice na plísňové infekce (především kandidózu), vzácněji na lues a kožní choroby, jako je například lichen, pemfigus a maligní kožní nádory (nejčastěji spinaliom).
3.3. Frekvence rekurencí a rozsah lokálního nálezu
Genitální herpes vyvolaný HSV-2 má významně častěji rekurence než genitální herpes vyvolaný HSV-1. Velký rozsah nálezu nebo hypertrofické kožní změny se objevují u pacientek s HIV infekcí a nemocných s autoimunitními chorobami nebo léčených imunosupresivní terapií.
3.4. Asymptomatické vylučování viru
Asymptomatické vylučování viru do cervikovaginálního sekretu je podstatně častější při infekci HSV-2 než při infekci HSV-1. Četnost asymptomatického vylučování je rovněž vyšší u pacientek s vyšší frekvencí rekurentních výsevů.
3.5. Komplikace genitálního herpesu
Genitální HSV infekci mohou provázet postižení nervového systému. Nejčastěji se objevuje benigní aseptická meningitida, která může mít četné rekurence; také se mohou vyskytnout zánětlivé neuropatie. Naopak velmi vzácnou neurologickou komplikací genitálního herpesu je nekrotizující herpetická meningoencefalitida.
3.6. Genitální herpes u imunokompromitovaných pacientek
Výsev genitálního herpesu u imunokompromitovaných pacientek má velký lokální rozsah a výjimkou nejsou hyperplastické kožní léze. U imunokompromitovaných osob je riziko diseminace HSV infekce do orgánů, která se může projevit jako intersticiální pneumonie, hepatitida, ezofagitida nebo peritonitida. Závažné formy generalizované HSV infekce, jako je sepse nebo postižení centrálního nervového systému, se objevují u novorozenců.
4. Laboratorní diagnostika
4.1. Přímá detekce viru
V laboratorní diagnostice se klade důraz na přímou detekci viru. Materiál se odebírá z báze puchýřku, případně se nasaje vezikulární tekutina na tampon virologické výtěrovky, která se vloží do transportního virologického média. Odběr je vhodné provést co nejdříve po výsevu, nejpozději pak do vzniku krusty, nejlépe z puchýřku s čirým obsahem. Detekce HSV DNA pomocí metod amplifikujících nukleové kyseliny (NAAT), nejčastěji PCR, v takto získaném materiálu je považována za zlatý standard laboratorní diagnostiky genitálního herpesu. Vzhledem k možnosti falešně negativního výsledku při špatné technice odběru nebo pozdním odběru je vhodné opakované testování u pacientek s přesvědčivým klinickým nálezem a negativním NAAT vyšetřením. NAAT metody, které rozlišují typy HSV, jsou v diagnostice jednoznačně preferovány; typizace HSV-1 nebo HSV-2 je doporučena u všech pacientek, které mají iniciální výsev. Další metody přímé detekce HSV (například přímá imunofluorescence v otiskovém preparátu) se v současné době již nedoporučují.
4.2. Typově specifická sérologie
Provedení typově specifické sérologie (tj. vyšetření protilátek proti HSV-1 a HSV-2) je doporučeno pro pacientky s recidivujícím genitálním herpesem, u kterých bylo negativní NAAT vyšetření nebo u kterých se v době potřeby stanovení diagnózy nevyskytuje aktivní léze. Typově specifické protilátky se objevují s větším časovým odstupem od výsevu primární léze (až 90 dnů). Je třeba zdůraznit, že hladina typově specifických protilátek kolísá, někdy až na nedetekovatelnou úroveň, případně k jejich tvorbě nedojde. Pozitivita anti-HSV-2 protilátek sice podporuje diagnózu recidivujícího herpes genitalis, ale negativita nevylučuje HSV-2 etiologii obtíží. V případě zjištěné pozitivity pouze anti-HSV-1 je herpetická etiologie recidivujích lézí nepravděpodobná, neboť genitální herpes vyvolaný HSV-1 recidivuje vzácně. Ve všech těchto situacích je třeba potvrdit etiologii pomocí NAAT (viz bod 4.1.) a rozšířit diferenciálně diagnostickou rozvahu o jiné možné příčiny recidivujících genitálních lézí, jako je například lichen nebo kožní a slizniční mykózy. Typově specifické protilátky je možné vyšetřit při iniciálním výsevu genitálního herpesu pro odlišení infekce recidivující od infekce primární, při které jsou anti-HSV-2 protilátky negativní s limity uvedenými výše. Testování přítomnosti typově specifických protilátek je dále vhodné u asymptomatických žen, které mají symptomatické partnery. Testovány by měly být rovněž gravidní ženy, které mají recidivující genitální herpes v anamnéze a u nichž typově specifické protilátky nebyly nikdy stanoveny. Možné je testovat i partnera a v případě zjištění, že gravidní žena je séronegativní, zatímco její partner je séropozitivní, je nutné pár poučit o riziku přenosu infekce a případných rizicích primární HSV infekce v graviditě pro novorozence. V současné době není doporučeno rutinní testování asymptomatických HIV pozitivních gravidních žen bez anamnézy recidivujícího genitálního herpesu. Důvodem je, že studie poukazující na zvýšené riziko perinatálního přenosu HIV u HSV-2 pozitivních žen, mají limitované výstupy.
4.3. Ostatní vyšetření
U pacientek s genitálním herpesem na dlouhodobé terapii acyklovirem nebo valacyklovirem je vhodné jednorázové stanovení urey a kreatininu v krvi. Pravidelné monitorování těchto parametrů je nutné jen v případě chronické renální insuficience. Vzhledem k tomu, že genitální herpes je klasická pohlavně přenosná choroba, je vhodné zvážit vyšetření sérologie HIV a lues, které však není jednoznačně indikováno vzhledem k vysoké promořenosti populace HSV-1 i HSV-2. Výjimku představují rizikové skupiny, u kterých by se sérologie HIV a lues měly vždy vyšetřit.
5. Terapie
5.1. Terapie iniciálního výsevu genitálního herpesu
Prinicpy léčby genitálního herpesu vychází z evropských doporučení, které vznikly zobecněním řady studií a zkušeností expertů [3]. Odráží vývoj názorů na tuto problematiku v posledním desetiletí [4]. Léčba iniciálního výsevu genitálního herpesu má dva základní cíle: ulevit od akutních obtíží a zmenšit rozsah výsevu. Léčbu je proto vhodné zahájit na základě klinického podezření, a to do 5 dnů od prvního výsevu, nebo v případě, že se i po 5. dnu od počátku příznaků objevují nové eflorescence. Základem terapie jsou protivirové přípravky – acyklovir a valacyklovir, při alergii na uvedené přípravky lze podat i famcyklovir, který je v České republice dostupný pouze v rámci mimořádného dovozu (tabulka 1). Parenterální léčba se používá při alteraci celkového stavu s neschopností přijímat per os nebo při postižení centrálního nervového systému. Lokální léčba acyklovirem se pro nízkou účinnost nedoporučuje. Podpůrná terapie zahrnuje koupele ve slané vodě a podávání vhodných analgetik, možná je i lokální aplikace lidokainového gelu na postižená místa. Při iniciálním výsevu je rovněž velmi důležité poučení pacientky o asymptomatickém vylučování viru a riziku přenosu infekce na partnera, a to i při použití kondomu a antivirotik. Důležité je rovněž poučení o rizicích v případě gravidity a možnostech terapie při rekurencích. Komplikace vyžadující hospitalizaci zahrnují močovou retenci a neuroinfekci. Vzácnou komplikací je sekundární kandidová infekce eflorescencí nebo rekurentní multiformní erytém.
Tabulka 1: Léčba iniciálního výsevu genitálního herpesu u imunokompetentních žen - režimy a dávkování [5-7]
| Antivirotikum | denní dávka | délka léčby | poznámka |
| iniciální genitální herpes | |||
| acyklovir p.o. (Zovirax, Aciclovir tabl à 200, 400, 800 mg, Herpesin tabl à 200, 400 mg, Provirsan tabl à 200 mg) | 3× 400 mg p.o. | 5-10 dní | |
| 5× 200 mg p.o. | 5-10 dní | ||
| valacyklovir p.o. (Valtrex, Valaciclovir tabl à 500 mg) | 2× 500 mg p.o. | 5-10 dní | |
| famcyklovir p.o. (Famvir, Famciclovir tabl à 125, 250, 500 mg) | 3× 250 mg p.o. | 5-10 dní | v ČR pouze na mimořádný dovoz |
5.2. Terapie rekurentního genitálního herpesu
Základní terapie recidivujícího genitálního herpesu spočívá buď v krátkodobém nebo dlouhodobém podávání acykloviru nebo valacykloviru. Léčebná strategie závisí na počtu rekurencí, tíži příznaků a na rodinném stavu. Při krátkodobé terapii se acyklovir nebo valacyklovir podává při každé recidivě podobně jako při iniciálním výsevu. Hlavní zásadou je včasné podání antivirotik, tj. při prvních symptomech, pokud možno ještě před vznikem lézí. Terapeutickou možností je zkrácený režim, který začíná sám pacient při prvních příznacích výsevu. Pokud je antivirotikum nasazeno včas, významně se omezí rozsah ulcerací nebo k výsevu vůbec nedojde a podávání acykloviru nebo valacykloviru lze ukončit po 2-3 dnech. Alternativou je pak podávání acykloviru či valacykloviru 3-5 dnů. Dlouhodobé podávání v rámci supresivní terapie se využívá především u pacientek s větším počtem recidiv (většinou ≥6 ročně) a u žen s větším rozsahem lokálního postižení (tabulka 2). Délka supresivní terapie by měla trvat minimálně 1 rok. Rozhodnutí pokračovat v supresivní léčbě by mělo být přezkoumáváno nejméně jednou ročně.
Tabulka 2: Léčba recidivujícího genitálního herpesu u imunokompetentních žen - režimy a dávkování [8-13]
| Antivirotikum | denní dávka | délka léčby | poznámka |
| recidivující genitální herpes ≤6 výsevů/rok - epizodická léčba | |||
| acyklovir p.o. (Zovirax, Aciclovir tabl à 200, 400, 800 mg, Herpesin tabl à 200, 400 mg, Provirsan tabl à 200 mg) | 3× 800 mg p.o. | 2 dny | |
| 3× 400 mg p.o. | 3-5 dní | ||
| 5× 200 mg p.o. | 5 dní | ||
| valacyklovir p.o. (Valtrex, Valaciclovir tabl à 500 mg) | 2× 500 mg p.o. | 3-5 dní | |
| famcyklovir p.o. (Famvir, Famciclovir tabl à 125, 250, 500 mg) | 2× 1 g p.o. | 1 den | v ČR pouze na mimořádný dovoz |
| 2× 125 mg p.o. | 5 dní | ||
| recidivující genitální herpes >6 výsevů/rok - supresivní léčba | |||
| acyklovir p.o. (Zovirax, Aciclovir tabl à 200, 400, 800 mg, Herpesin tabl à 200, 400 mg, Provirsan tabl à 200 mg) | 2× 400 mg p.o. | dlouhodobě, minimálně 1 rok | důvod přezkoumávat alespoň jednou ročně |
| 3× 400 mg p.o. | při neúčinnosti režimu 2× 400 mg/d | ||
| 4× 200 mg p.o. | při neúčinnosti režimu 2× 400 mg/d | ||
| valacyklovir p.o. (Valtrex, Valaciclovir tabl à 500 mg) | 1× 500 mg p.o. | dlouhodobě, minimálně 1 rok | počet recidiv <10/rok |
| 1× 1 g p.o. | počet recidiv ≥10/rok | ||
| 2× 250 mg p.o. | počet recidiv <10/rok, při neúčinnosti režimu 1× 500 mg/d | ||
| 2× 500 mg p.o. | počet recidiv ≥10/rok, při neúčinnosti režimu 1× 1 g/d | ||
5.3. Rezistence k antivirotikům
Rezistence k acykloviru a jeho derivátům se vyskytuje přirozeně i ve zdravé populaci v přibližně s frekvencí 0,3 %-0,7 % případů. U pacientů s genitálním herpesem vyvolaných HSV-2, kteří již byli léčeni acyklovirem, je výskyt rezistence vyšší – kolem 5 %, u HIV pozitivních nemocných až 3-7 % [14-15]. Rezistence je podmíněna zejména mutacemi v genu pro virovou thymidinkinázu, vzácněji pro DNA polymerázu. Na rezistenci je vhodné pomýšlet především při chronickém průběhu onemocnění (nehojící se léze, zejména u pacientů s poruchami buněčné imunity), kde nebyla zaznamenána klinická odpověď na terapii. Vyšetření rezistence HSV k acykloviru poskytuje Národní referenční laboratoř pro herpetické viry, SZÚ Praha. V případě prokázané rezistence k acykloviru jsou možnosti cílené terapie významně limitované, alternativními účinnými látkami jsou foscarnet a cidofovir (tabulka 5).
6. Prevence přenosu
V prevenci sexuálního přenosu HSV infekce jsou důležité metody bariérového sexu, změna rizikového chování a případně antivirotika, která se podávají v rámci dlouhodobé terapie. Vzhledem k asymptomatickému vylučování viru sexuální abstinence v době výsevu nezabraňuje přenosu infekce a nejúčinnější ochranou neinfikovaného partnera je kombinace použití kondomu a dlouhodobé léčby antivirotiky. Informace a případné vyšetření partnera je efektivním postupem pro zjištění asymptomatických nebo neinfikovaných osob, což je zvláště důležité v případě gravidity HSV-negativní ženy a HSV-pozitivního partnera.
7. Genitální herpes u imunosuprimovaných pacientek a nemocných s HIV infekcí
7.1. Interakce infekce HIV a HSV-2
HSV infekce aktivuje replikaci HIV vedoucí ke zvýšenému riziku přenosu HIV infekce na sexuálního partnera, což bylo prokázáno u žen neléčených antiretrovirovou terapií. Je rovněž známo, že genitální HSV infekce významně zvyšuje riziko nákazy HIV od HIV pozitivního partnera [16-18]. U HIV pozitivních pacientek je také vyšší riziko výskytu rezistence HSV a rovněž rozvoje hyperplastických kožních lézí, které nemusí reagovat na acyklovir nebo valacyklovir i v případě, že HSV k těmto antivirotikům není rezistentní.
7.2. Iniciální výsev genitálního herpesu u HIV pozitivních žen
Nákaza HSV u HIV pozitivních pacientek neléčených antiretrovirovými přípravky může probíhat jako rozsáhlý nebo perzistující genitální herpes. Přítomny bývají systémové projevy HSV infekce s možnou diseminací infekce do orgánů a vzácně rozvojem fulminantní hepatitidy, pneumonie a postižení centrálního nervového systému. Terapie iniciálního výsevu se proto u HIV pozitivních žen liší od HIV-negativních pacientek v tom, že má být zahájena promptně, vyššími dávkami a má se podávat delší dobu, nejméně 10 dnů (tabulka 3). Při známkách diseminace infekce je doporučena parenterální aplikace acykloviru v dávce 5-10 mg/kg tělesné hmotnosti každých 8 hod. po dobu 2-7 dnů následovanou perorálním podáváním antivirotika.
Tabulka 3: Léčba iniciálního výsevu genitálního herpesu u HIV pozitivních žen - režimy a dávkování [19, 20]
| Antivirotikum | denní dávka | délka léčby | poznámka |
| iniciální genitální herpes | |||
| acyklovir p.o. (Zovirax, Aciclovir tabl à 200, 400, 800 mg, Herpesin tabl à 200, 400 mg, Provirsan tabl à 200 mg) | 3× 400 mg až 5× 400 mg p.o. | 10 dní | |
| valacyklovir p.o. (Valtrex, Valaciclovir tabl à 500 mg) | 2× 500 mg až 2× 1 g p.o. | 10 dní | |
| famcyklovir p.o. (Famvir, Famciclovir tabl à 125, 250, 500 mg) | 3× 250 mg až 3× 500 mg p.o. | 10 dní | v ČR pouze na mimořádný dovoz |
7.3. Recidivující genitální herpes u HIV pozitivních žen
Klinická i asymptomatická reaktivace HSV infekce u HIV pozitivních žen je častější než u HIV negativních pacientek. U HIV pozitivních žen s počtem CD4+ T lymfocytů <50 buněk/mm3 je významně zvýšené riziko výskytu progresivně se šířících mukokutánních lézí. Základem úspěchu je u těchto nemocných dosažení suprese HIV pomocí antiretrovirové terapie. Zatímco u pacientek s počtem CD4+ T lymfocytů >500 buněk/mm3 se postupuje stejně jako u imunokompetentních HIV-negativních žen, u pacientek s pokročilou HIV infekcí bývá nezbytné zdvojnásobení standardních dávek antivirotik a jejich podávání po dobu delší než 5 dnů. V případě, že je podávaná dlouhodobá terapie, je tuto možné přerušit po dosažení suprese HIV antiretrovirovou terapií a při vzestupu CD4+ T lymfocytů >500 buněk/mm3. U části pacientek se imunorestituce projeví nižší frekvencí genitálního herpesu, který je možné zvládat krátkodobou léčbou. U nemocných s přetrvávající vysokou frekvencí výsevů, je vhodné vrátit se k dlouhodobé léčbě (tabulka 4).
Tabulka 4: Léčba recidivujícího genitálního herpesu u HIV pozitivních žen - režimy a dávkování [19-21]
| Antivirotikum | denní dávka | délka léčby | poznámka |
| recidivující genitální herpes ≤6 výsevů/rok - epizodická léčba | |||
| acyklovir p.o. (Zovirax, Aciclovir tabl à 200, 400, 800 mg, Herpesin tabl à 200, 400 mg, Provirsan tabl à 200 mg) | 3× 800 mg p.o. | 5 dní | |
| valacyklovir p.o. (Valtrex, Valaciclovir tabl à 500 mg) | 2× 500 mg p.o. | 5 dní | |
| recidivující genitální herpes >6 výsevů/rok - supresivní léčba | |||
| acyklovir p.o. (Zovirax, Aciclovir tabl à 200, 400, 800 mg, Herpesin tabl à 200, 400 mg, Provirsan tabl à 200 mg) | 2-3× 400 mg p.o. | dlouhodobě, minimálně 1 rok | zkusit přerušit po dosažení suprese HIV antiretrovirovou terapií a při vzestupu CD4+ T lymfocytů ≥500 buněk/µl |
| valacyklovir p.o. (Valtrex, Valaciclovir tabl à 500 mg) | 2× 500 mg p.o. | ||
7.4. Léčba perzistujícího genitálního herpesu u imunosuprimovaných pacientek
U pacientek se závažnou imunodeficiencí, včetně nemocných s pokročilou HIV infekcí a HIV pozitivních žen s projevy imunorestauračního syndromu po zahájení antiretrovirové terapie, se mohou objevit léze refrakterní na léčbu acyklovirem nebo valacyklovirem. V tomto případě je nutné zvážit rezistenci HSV k acykloviru a odebrat vzorky pro PCR. Pokud se objevují nové léze po 3. až 5. dnu léčby, je doporučeno zvýšit dávku acykloviru na 800 mg 5× denně, případně dávku valacykloviru na 1 g 2× denně (eventuálně famcyklovir na 750 mg 3× denně).
U dobře přístupných lézí vyvolaných acyklovir-rezistentním HSV-2 se může použít adjuvantní lokální léčba, a to:
- foscarnet 1% krém
- cidofovir 1% gel
- trifluridin (připravený in-house) à 8 hodin event. v kombinaci s interferonem-alfa
- imiquimod (Aldara) 5% krém (v sáčku): 1 sáček 3× týdně [22].
Pokud léze nejsou přístupné, je možné podávat foscarnet intravenózně v dávce 40 mg/kg tělesné hmotnosti každých 8 hodin. Tato léčba se podává do vymizení klinického nálezu. Další možností je intravenózní cidofovir, který se podává v dávce 5 mg/kg tělesné hmotnosti 1× týdně po dobu dvou týdnů. Při této léčbě je nutná dostatečná hydratace. Léčba cidofovirem může být účinná i při rezistenci HSV na foscarnet (tabulka 5).
Tabulka 5: Léčba perzistujícího genitálního herpesu u HIV pozitivních žen - režimy a dávkování
| Antivirotikum | denní dávka | délka léčby | poznámka |
| perzistující genitální herpes | |||
| acyklovir p.o. (Zovirax, Aciclovir tabl à 200, 400, 800 mg, Herpesin tabl à 200, 400 mg, Provirsan tabl à 200 mg) | 3× 800 mg p.o., za 3-5 dní, pokud se ještě objevují nové léze: 5× 800 mg p.o. | celkem 8-10 dní (z toho 5 dní ve zvýšené dávce) | |
| valacyklovir p.o. (Valtrex, Valaciclovir tabl à 500 mg) | 2× 500 mg p.o., za 3-5 dní, pokud se ještě objevují nové léze: 2× 1 g p.o. | celkem 8-10 dní (z toho 5 dní ve zvýšené dávce) | |
| famcyklovir p.o. (Famvir, Famciclovir tabl à 125, 250, 500 mg) | 3× 250 mg p.o., za 3-5 dní, pokud se ještě objevují nové léze, 2× 750 mg p.o. | celkem 8-10 dní (z toho 5 dní ve zvýšené dávce) | v ČR pouze na mimořádný dovoz |
| foscarnet i.v. (Foscavir inj à 6 g/250 ml) | 40 mg/kg t.hm. (ředěné do F1/1 nebo G5% aplikovat min. 1 hod.) à 8 hod. i.v. | do vymizení klinického nálezu, obvykle 2-3 týdny | prokázaná, event. předpokládaná rezistence k acykloviru |
| cidofovir i.v. (Vistide inj à 375 mg/5 ml) + probenecid p.o. (Probenecid tabl à 500 mg) | 5 mg/kg t.hm. (v infuzi aplikované 1 hod.) à 1 týden i.v. | 2 týdny (tj. celkem 3 dávky) | prokázaná, event. předpokládaná rezistence k acykloviru, cidofovir může být účinný i při rezistenci HSV na foscarnet [23] během léčby dbát o vydatnou hydrataci |
8. Genitální herpes v graviditě
8.1. Výskyt a nebezpečí genitálního herpesu v graviditě
HSV se může přenést po celou dobu těhotenství i po porodu. Transplacentární přenos infekce v prvním a druhém trimestru těhotenství není častý – celkově je během gravidity 5% riziko kongenitální infekce, 85 % nákaz je perinatálních a 10 % infekcí vzniká postnatálně. Přesná incidence novorozenecké HSV infekce v České republice není známa. Nejvyšší riziko přenosu HSV infekce v graviditě bylo zaznamenáno u matek, které prodělaly primoinfekci ve třetím trimestru těhotenství. U séronegativních rodiček se symptomatickým genitálním herpesem v době porodu bylo zjištěno 33-40% riziko přenosu infekce na novorozence, oproti tomu u séropozitivních symptomatických matek s anamnézou rekuretního genitálního herpesu se riziko přenosu pohybuje mezi 3-4 %.
8.2. Klinické a laboratorní vyšetření genitálního herpesu v graviditě
Na začátku těhotenství je vhodné cíleně pátrat po anamnéze genitálního herpesu, a to i u partnera. Screening na přítomnost specifických protilátek nebo průkaz asymptomatického vylučování viru není rutinně doporučován.
V případě anamnestického údaje o genitálním herpesu u partnera se doporučuje provést vyšetření typově specifických protilátek (anti-HSV-2 protilátky) u těhotné. Pokud se typově specifické protilátky u těhotné ženy neprokáží, je nutné provést poučení o riziku a prevenci přenosu HSV infekce v těhotenství.
Při přítomnosti iniciálního výsevu genitálního herpesu v těhotenství a před porodem je nutné provést přímou diagnostiku přítomnosti viru (PCR) a odběr vzorku krve na průkaz přítomnosti typově specifických protilátek.
Pokud tato vyšetření nejsou dostupná v lokální laboratoři, zajišťuje je NRL pro herpetické viry (SZÚ, Praha). V případě, že není možné zajistit včasnou odpovídající diagnostiku (PCR, typově specifické protilátky), je vhodné každou herpetickou lézi ve třetím trimestru považovat za iniciální genitální herpes.
8.3. Opatření proti nebezpečí genitálního herpesu v graviditě
8.3.1. Opatření při výsevu genitálního herpesu v prvním a druhém trimestru gravidity
Při primoinfekci během gravidity lze pro potlačení replikace viru použít terapii acyklovirem. Během prvního trimestru je doporučeno léčit pouze závažné průběhy genitálního herpesu, případně generalizovanou HSV infekci.
8.3.2. Opatření při výsevu genitálního herpesu ve třetím trimestru a perinatálním období
a) výsev po 28. týdnu
Iniciální výsev genitálního herpesu po 28. týdnu gravidity se léčí acyklovirem vždy. Od 36. gestačního týdne lze pacientky zajistit acyklovirem 400 mg 3× denně p.o., což významně snižuje riziko výsevu genitálního herpesu před porodem (tabulka 6).
Tabulka 6: Léčba iniciálního genitálního herpesu u těhotných žen - režimy a dávkování [24]
| Antivirotikum | denní dávka | délka léčby | poznámka |
| výsev do 28. týdne gestace (v prvním nebo druhém trimestru) | |||
| bez léčby, popř. acyklovir p.o. u těžkého průběhu | |||
| výsev od 28. týdne gestace (v třetím trimestru) | |||
| acyklovir p.o. (Zovirax, Aciclovir tabl à 200, 400, 800 mg, Herpesin tabl à 200, 400 mg, Provirsan tabl à 200 mg) | 3× 400 mg p.o. | 5-10 dní | |
| po prodělané iniciální epizodě herpesu v graviditě: zajištění od 36. týdne gestace | |||
| acyklovir p.o. (Zovirax, Aciclovir tabl à 200, 400, 800 mg, Herpesin tabl à 200, 400 mg, Provirsan tabl à 200 mg) | 3× 400 mg p.o. | do porodu | brání výsevu genitálního herpesu před porodem |
b) výsev těsně před porodem
U ženy s iniciálním výsevem genitálního herpesu ve třetím trimestru by měl být porod proveden císařským řezem vzhledem k vysokému riziku přenosu HSV na novorozence a rozvoje neonatální HSV infekce. O iniciálním výsevu genitálního herpesu ve třetím trimestru je nutné informovat pediatra (viz kapitolu 9). Vhodné je provést záznam do průkazu pro těhotné jako poznámku pod HBsAg. Císařský řez není indikovaný u žen s anamnézou recidivujícího genitálního herpesu bez klinických příznaků při porodu.
Rutinní antepartální vyšetřování vylučování HSV (PCR) u asymptomatických gravidních žen s rekuretním genitálním herpesem (tj. s anamnézou opakovaných výsevů již v období před těhotenstvím) není doporučováno. Při výsevu těsně před porodem by měl být podáván acyklovir intravenózně, jak matce, tak i poté novorozenci. Vždy musí být informován neonatolog.
c) výsev během porodu
Při výsevu genitálního herpesu nebo prodromech v čase porodu je vhodné vést porod císařským řezem nejlépe do 4 hodin od odtoku plodové vody, protože protektivní efekt císařského řezu u pacientek s iniciálním výsevem genitálního herpesu při odteklé plodové vodě déle než 4 hodiny je nejasný. [32]
8.3.3. Opatření před porodem u žen s recidivujícím genitálním herpesem v anamnéze
Supresivní terapie acyklovirem (viz tabulku 6) nebo valacyklovirem od 36. týdne až do porodu u žen s anamnézou rekurentního genitálního herpesu snižuje riziko výsevu v čase porodu a snižuje potřebu porodu císařským řezem.
Tabulka 7: Léčba recidivujícího genitálního herpesu u těhotných žen - režimy a dávkování [25-31]
| Antivirotikum | denní dávka | délka léčby | poznámka |
| výsev do 28. týdne gestace (v prvním nebo druhém trimestru) | |||
| bez léčby systémovým antivirotikem | |||
| výsev od 28. týdne gestace (v třetím trimestru) | |||
| acyklovir p.o. (Zovirax, Aciclovir tabl à 200, 400, 800 mg, Herpesin tabl à 200, 400 mg, Provirsan tabl à 200 mg) | 3× 400 mg p.o. | 5-10 dní | |
| u žen s recidivujícím herpesem v anamnéze: zajištění od 36. týdne gestace | |||
| acyklovir p.o. (Zovirax, Aciclovir tabl à 200, 400, 800 mg, Herpesin tabl à 200, 400 mg, Provirsan tabl à 200 mg) | 3× 400 mg p.o. | do porodu | brání výsevu genitálního herpesu před porodem |
8.3.6. Bezpečnost antivirotik v těhotenství
Žádné z používaných antivirotik není schváleno pro použití v těhotenství, nicméně užívání acykloviru v těhotenství nebylo spojeno s žádnými komplikacemi v těhotenství a nebyly zaznamenány nežádoucí účinky na plod či novorozence, kromě přechodné neutropenie. Údaje o bezpečnosti acykloviru lze v třetím trimestru extrapolovat i na valacyklovir, ale zkušenosti s užíváním valacykloviru jsou menší. Famcyklovir by se v těhotenství užívat neměl.
9. Novorozenec matky se symptomatickým genitálním herpesem za porodu
9.1. Úvod
Novorozenecká infekce způsobená herpes simplex virem (HSV) je málo časté (incidence 0,10-0,29 ‰), ale závažné a potencionálně devastující onemocnění spojené s vysokou mortalitou (29 %) a postinfekční morbiditou (41 %). Nejčastější nákaza je intrapartální (>85 %). Riziko vzniku novorozenecké infekce za porodu závisí na typu mateřské infekce, množství a typu mateřských anti HSV protilátek, délce odtoku plodové vody, způsobu porodu a integritě kožní a slizniční bariéry novorozence. Nejvyšší riziko představuje mateřská primární infekce ve třetím trimestru těhotenství, zejména pak v posledních 6 týdnech před porodem a za porodu. Snížení rizika přenosu a vzniku novorozenecké HSV infekce je možné správným managementem péče o novorozence.
9.2. Klinický obraz
Ačkoliv HSV infekce je u dospělých často asymptomatická, v případě novorozenců je takový průběh extrémně vzácný. Klinicky se u novorozenců intrapartálně vzniklá HSV infekce může manifestovat jako diseminovaná forma, CNS forma (encefalitida) a tzv. SEM forma (lokalizované postižení kůže, očí a úst, Skin-Eyes-Mouth) [33].
9.2.1. Diseminovaná forma HSV infekce
Diseminovaná forma představuje asi 25 % všech novorozeneckých HSV infekcí. Manifestuje se obvykle mezi 1. až 14. dnem života dítěte. Postiženy mohou být všechny orgány, ale predominantně bývají zasažena játra (hepatitida), nadledviny, plíce (pneumonitida, pleuritida). Mozek (encefalitida) bývá postižen u 60-75 % dětí s diseminovanou formou infekce. Klinický obraz bývá zpočátku nespecifický – dráždivost, letargie, apatie, termolabilita, intolerance stravy - a připomíná tak bakteriální infekci. Onemocnění však rychle progreduje a postupně se objevují příznaky související s postižením jednotlivých orgánů. Patří mezi ně hepatomegalie, ikterus, vzestup jaterních aminotransferáz, akutní respirační selhání s obrazem pneumonitidy na rentgenu plic. Dráždivost, apnoe, vyklenutá velká fontanela, fokální nebo generalizované křeče, opistotonus a kóma se objevují u dětí s encefalitidou. Typické herpetické eflorescence (vezikuly) nemá 20 % novorozenců s touto formou infekce. Onemocnění provází šokový stav a často diseminovaná intravaskulární koagulace (DIC).
9.2.2. CNS forma HSV infekce
Postižení centrálního nervového systému představuje asi 30 % novorozeneckých HSV infekcí. Může být primární nebo součástí diseminované formy. Manifestuje se obvykle mezi 7.-30. dnem života dítěte. Mezi klinické příznaky patří dráždivost, letargie, apatie, třes, apnoické pauzy, fokální i generalizované křeče, porucha příjmu stravy, termolabilita, vyklenutá velká fontanela a kóma. Pouze 60-70 % dětí s CNS formou infekce má kožní nebo slizniční herpetické eflorescence.
9.2.3. SEM forma HSV infekce
HSV infekce s postižením kůže a sliznic po zavedení kauzální antivirové léčby představuje přibližně 45 % novorozeneckých HSV infekcí. Manifestuje se obvykle mezi 9.-12. dnem života dítěte. Jedná se o lokalizovanou formu infekce, 90 % dětí má kožní a slizniční příznaky, které mají často různé projevy – od malých, diskrétních vezikul až po rozsáhlé bulózní léze. U části dětí může být diskrétní výsev pouze v dutině ústní. Oční příznaky zahrnují keratokonjunktivitidu a chorioretinitidu. Mezi další příznaky patří horečka, porucha příjmu stravy a zvracení. Onemocnění může přejít do CNS nebo diseminované formy.
9.3. Laboratorní diagnostika
Standardní vyšetření pro HSV zahrnuje HSV PCR vyšetření ze stěru z herpetických vezikul, stěru ze sliznice dutiny ústní, nazofaryngu, spojivky a rekta. V případě provedení lumbální punkce se provede vyšetření HSV PCR z mozkomíšního moku. K potvrzení či vyloučení novorozenecké HSV infekce u asymptomatických dětí se provádí slizniční stěry nejdříve za 24 hodin po porodu. Pozitivní stěry provedené dříve mohou odrážet pouze tranzientní mateřskou kontaminaci, která nemusí vést k replikaci a následné novorozenecké HSV infekci.
9.4. Terapie
Lékem volby je acyklovir. Novorozencům s HSV infekcí (suspektní nebo potvrzenou) podáváme acyklovir i.v. v dávce 60 mg/kg/den (20 mg/kg à 8 hodin). Délka léčby je 14 dní u SEM formy a minimálně 21 dní u CNS a diseminované formy, respektive do PCR negativity mozkomíšního moku v případě encefalitidy. Nižší dávkování acykloviru je spojeno s vyšší mortalitou i morbiditou a nemělo by být užíváno. Antivirovou léčbu aciclovirem je nutno neprodleně zahájit v případě jakéhokoliv podezření na možnou HSV infekci!
9.5. Management asymptomatických novorozenců matek se symptomatickým genitálním herpesem za porodu
Novorozenci matek se symptomatickým genitálním herpesem v průběhu porodu musí být po narození vyšetřeni pediatrem či neonatologem. Další postup pak závisí na způsobu porodu, typu mateřské infekce (primární infekce, recidivující infekce) a klinickém stavu novorozence.
9.5.1. Porod císařským řezem při zachovalé plodové vodě
Riziko vzniku novorozenecké HSV infekce je v tomto případě velmi malé. Nutné je vyšetření dítěte lékařem po porodu a jeho následná observace. Pokud klinický stav dítěte nesvědčí pro HSV infekci, je možné jej propustit po 72 hodinách do domácí péče s tím, že rodiče dítěte je nutné náležitě poučit o klinických příznacích (horečka, dráždivost, letargie, apatie, křeče, poruchy dýchání, termolabilita, porucha sání, intolerance stravy, výsev vezikul) a nutnosti okamžitě vyhledat lékařskou pomoc, pokud se tyto příznaky objeví.
9.5.2. Vaginální porod nebo porod císařským řezem s odtokem plodové vody
U asymptomatických novorozenců:
- observace dítěte;
- ve stáří 24-48 hodin po porodu provedení HSV PCR vyšetření z povrchových stěrů (sliznice dutiny ústní, orofaryngu, spojivky a rekta) a také z krve;
- jedná-li se o jistou nebo velmi pravděpodobnou mateřskou primární HSV infekci, je doporučeno současné zahájení léčby novorozence i.v. acyklovirem.
- V případě mateřské recidivující herpetické infekce terapii acyklovirem nezahajujeme.
Na základě výsledku vyšetření PCR a klinického stavu dítěte volíme další postup:
- Při současné negativitě PCR vyšetření z krve i povrchových stěrů a nadále dobrém klinickém stavu dítěte
je možné ukončení terapie acyklovirem (pokud byla zahájena).
Následuje edukace rodičů a možné propuštění do domácí péče. - Při pozitivitě PCR vyšetření pouze z povrchových stěrů a negativitě PCR vyšetření z krve a současně dobrém klinickém stavu dítěte je nutné pokračovat v i.v. terapii acyklovirem po dobu 10 dní.
- Při pozitivitě PCR vyšetření z krve nebo z krve i povrchových stěrů
je indikované
provedení lumbální punkce a biochemické, cytologické a virologické (PCR HSV) vyšetření
mozkomíšního moku k potvrzení či vyloučení herpetické meningoencefalitidy.
V terapii acyklovirem je nutné pokračovat po dobu minimálně 14-21 dní, resp. podle klinického stavu dítěte a výsledku PCR HSV vyšetření z mozkomíšního moku [34-38].
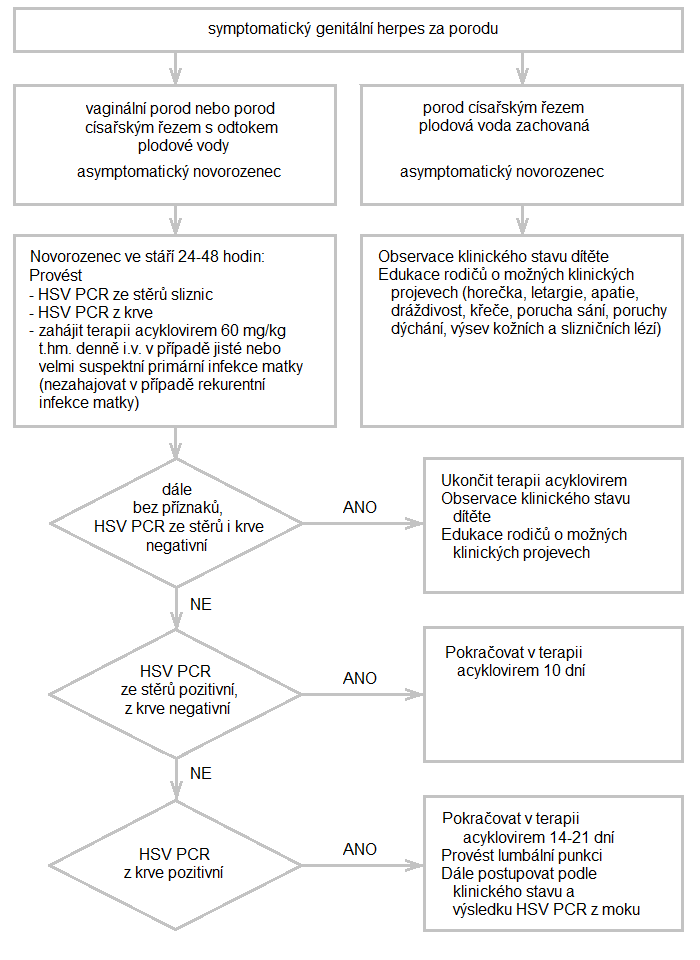
Diagram 1: Management asymptomatických novorozenců matek se symptomatickým genitálním herpesem za porodu
V případě, že dané novorozenecké oddělení nemá možnost provedení specifických vyšetření pro diagnostiku HSV infekce nebo zajištění kauzální terapie, je nutné konzultovat další možný postup s příslušným spádovým pracovištěm vyššího typu.
Literatura
- Schulte JM, Bellamy AR, Hook EW 3rd, et al. HSV-1 and HSV-2 seroprevalence in the United States among asymptomatic women unaware of any herpes simplex virus infection (Herpevac Trial for Women). South Med J. 2014; 107(2): 79-84. doi: 10.1097/SMJ.0000000000000062. [online]
- Tuokko H, Bloigu R, Hukkanen V. Herpes simplex virus type 1 genital herpes in young women: current trend in Northern Finland. Sex Transm Infect. 2014; 90(2): 160. doi: 10.1136/sextrans-2013-051453. Epub 2014 Jan 15.
- Patel R, Kennedy OJ, Clarke E, et al. 2017 European guidelines for the management of genital herpes. International Journal of STD & AIDS. 2017; 28(14): 1366-1379. doi: 10.1177/0956462417727194
- Holub M, Aster V, Roubalová K. Doporučený postup pro diagnostiku a terapii genitálního herpesu u žen. Vydán 2009. https://infektologie.cz/DoporHSV09.htm
- Wald A, Carrell D, Remington M, et al. Two-day regimen of acyclovir for treatment of recurrent genital herpes simplex virus type 2 infection. Clin Infect Dis. 2002; 34: 944–948.
- Leone PA, Trottier S and Miller JM. Valacyclovir for episodic treatment of genital herpes: a shorter 3-day treatment course compared with 5-day treatment. Clin Infect Dis. 2002; 34: 958–962.
- Strand A, Patel R, Wulf HC, et al. Aborted genital herpes simplex virus lesions: findings from a randomised controlled trial with valaciclovir. Sex Transm Infect. 2002; 78: 435–439.
- Bodsworth N, Bloch M, McNulty A, et al. 2-day versus 5-day famciclovir as treatment of recurrences of genital herpes: results of the FaST study. Sex Health. 2008; 5: 219–225.
- Aoki FY, Tyring S, Diaz-Mitoma F, et al. Single-day, patient-initiated famciclovir therapy for recurrent genital herpes: a randomized, double-blind, placebo-controlled trial. Clin Infect Dis. 2006; 42: 8–13.
- Abudalu M, Tyring S, Koltun W, et al. Single-day, patient-initiated famciclovir therapy versus 3-day valacyclovir regimen for recurrent genital herpes: a randomized, double-blind, comparative trial. Clin Infect Dis. 2008; 47: 651–658.
- Mertz GJ, Jones CC, Mills J, et al. Long-term acyclovir suppression of frequently recurring genital herpes simplex virus infection. A multicenter double-blind trial. JAMA. 1988; 260: 201–206.
- Mindel A, Faherty A, Carney O, et al. Dosage and safety of long-term suppressive acyclovir therapy for recurrent genital herpes. Lancet. 1988; 1: 926–928.
- Lebrun-Vignes B, Bouzamondo A, Dupuy A, et al. A meta-analysis to assess the efficacy of oral antiviral treatment to prevent genital herpes outbreaks. J Am Acad Dermatol. 2007; 57: 238–246.
- Reyes M, Shaik NS, Graber JM, et al. Acyclovir-resistant genital herpes among persons attending sexually transmitted disease and human immunodeficiency virus clinics. Arch Intern Med. 2003; 163: 76–80.
- Stranska R, Schuurman R, Nienhuis E, et al. Survey of acyclovir-resistant herpes simplex virus in the Netherlands: prevalence and characterization. J Clin Virol. 2005; 32: 7–18.
- Celum C, Wald A, Hughes J, et al. Effect of aciclovir on HIV-1 acquisition in herpes simplex virus 2 seropositive women and men who have sex with men: a randomised, double-blind, placebo-controlled trial. Lancet. 2008; 371: 2109–2119.
- Celum C, Wald A, Lingappa JR, et al. Acyclovir and transmission of HIV-1 from persons infected with HIV-1 and HSV-2. N Engl J Med. 2010; 362: 427–439.
- Golden MP, Kim S, Hammer SM, et al. Activation of human immunodeficiency virus by herpes simplex virus. J Infect Dis. 1992; 166: 494–499.
- Aoki FY. Management of genital herpes in HIV infected patients. Herpes. 2001; 8: 41–45.
- Foley E, Patel R. Treatment of genital herpes infections in HIV-infected patients. J HIV Ther. 2004; 9: 14–18. Warren T, Harris J and Brennan CA. Efficacy and safety of valacyclovir for the suppression and episodic treatment of herpes simplex virus in patients with HIV. Clin Infect Dis. 2004; 39: S258–S266.
- DeJesus E, Wald A, Warren T, et al. Valacyclovir for the suppression of recurrent genital herpes in human immunodeficiency virus-infected subjects. J Infect Dis. 2003; 188: 1009–1016.
- Spruance S L, Freeman D J, Sheth N V. Comparison of foscarnet cream, acyclovir cream, and acyclovir ointment in the topical treatment of experimental cutaneous herpes simplex virus type 1 infection. Antimicrob Agents Chemother. 1986;30(1):196–198.
- Hill EL, Hunter GA, Ellis MN. In vitro and in vivo characterization of herpes simplex virus clinical isolates recovered from patients infected with human immunodeficiency virus. Antimicrob Agents Chemother. 1991; 35: 2322–2328.
- Scott LL, Sanchez PJ, Jackson GL, et al. Acyclovir suppression to prevent cesarean delivery after first-episode genital herpes. Obstet Gynecol. 1996; 87: 69–73.
- Watts DH, Brown ZA, Money D, et al. A double-blind, randomized, placebo-controlled trial of acyclovir in late pregnancy for the reduction of herpes simplex virus shedding and cesarean delivery. Am J Obstet Gynecol. 2003; 188: 836–843.
- Brocklehurst P, Kinghorn G, Carney O, et al. A randomised placebo controlled trial of suppressive acyclovir in late pregnancy in women with recurrent genital herpes infection. Br J Obstet Gynaecol. 1998; 105: 275–280.
- Braig S, Luton D, Sibony O, et al. Acyclovir prophylaxis in late pregnancy prevents recurrent genital herpes and viral shedding. Eur J Obstet Gynecol Reprod Biol. 2001; 96: 55–58.
- Hollier LM and Wendel GD. Third trimester antiviral prophylaxis for preventing maternal genital herpes simplex virus (HSV) recurrences and neonatal infection. Cochrane Database Syst Rev. 2008; CD004946.
- Andrews WW, Kimberlin DF, Whitley R, et al. Valacyclovir therapy to reduce recurrent genital herpes in pregnant women. Am J Obstet Gynecol. 2006; 194: 774–781.
- Sheffield JS, Hollier LM, Hill JB, et al. Acyclovir prophylaxis to prevent herpes simplex virus recurrence at delivery: a systematic review. Obstet Gynecol. 2003; 102: 1396–1403.
- Scott LL, Hollier LM, McIntire D, et al. Acyclovir suppression to prevent recurrent genital herpes at delivery. Infect Dis Obstet Gynecol. 2002; 10: 71–77.
- Nahmias AJ, Josey WE, Naib ZM, Freeman MG, Fernandez RJ, Wheeler JH. Perinatal risk associated with maternal genital herpes simplex virus infection. Am J Obstet Gynecol. 1971; 110(6): 825-37.
- Harris JB, Holmes AP. Neonatal herpes simplex viral infection and acyclovir. An update. J Pediatr Pharmacol Ther. 2017; 22(2): 88-93.
- Kimberlin DW, Baley J. Guidance on management of asymptomatic neonates born to women with active genital herpes lesions. Committee on Infectious Diseases, Committee on Fetus and Newborn. From the AAP. Pediatrics. 2013; 131(2): e635-e646.
- Palasanthiran P, Starr M, Jones C, Giles M. Herpes simplex virus. In: Management of Perinatal Infections, Published by the Australasian Society for Infectious Diseases (ASID), 2014; 27-31.
- Kimberlin DW, Gutierrez KM. Herpes simplex virus infections. Remington and Klein´s: Infectios Diseases of the Fetus and Newborn Infant. 8th ed., Elsevier Saunders, 2016; 843-865.
- Sauerbrei A. Optimal management of genital herpes: current perspectives. Infection and Drug Resistance. 2016; 9: 129-141.
- Prevention and management of neonatal herpes simplex virus infections. Canadian Paediatric Society, Infectious Diseases and Immunization Committee, Paediatr Child Health. 2014; 19(4); 201-206.